15 Le financement basé sur les résultats a engendré des conséquences non intentionnelles dans des centres de santé au Burkina Faso
Anne-Marie Turcotte-Tremblay, Idriss Ali Gali-Gali et Valéry Ridde
Le FBR, « c’est comme la viande d’un éléphant qui est déposée là : chacun vient couper! Si ton couteau est tranchant, tu coupes beaucoup. Si ton couteau n’est pas tranchant, tu seras toujours derrière. »
(Prestataire de soins, Burkina Faso)
Introduction
L’atteinte de la couverture sanitaire universelle d’ici 2030 nécessite une amélioration significative de la performance des systèmes de santé[1]. Pour accélérer cette transformation, certaines organisations comme la Banque mondiale encouragent financièrement et techniquement les gouvernements à mettre en œuvre le financement basé sur les résultats (FBR) (Fritsche et al., 2014; WHO, 2018a). Selon cette approche, les établissements de santé et leurs personnels reçoivent un financement en fonction de la quantité et de la qualité des soins.
Pendant que le FBR gagne du terrain dans les pays à faible ou moyen revenu, des acteurs et actrices en santé mondiale s’interrogent sur les conséquences non intentionnelles qui pourraient en découler. L’intervention pourrait engendrer des changements positifs, neutres ou négatifs qui ne sont pas ciblés par les personnes qui l’ont élaborée.
À ce jour, plusieurs revues des écrits ont montré le manque d’études sur les conséquences non intentionnelles du FBR dans les PFMR (Diaconu et al., 2020; Gorter et al., 2013; Witter et al., 2012). Pourtant, il y a plusieurs raisons d’étudier ces conséquences. La probabilité que le FBR engendre des conséquences non intentionnelles allant au-delà des objectifs de l’intervention est élevée. Il existe un grand degré d’incertitude quant à la manière dont les nouvelles pratiques se développent dans des systèmes complexes comme celui de la santé (Rogers, 2003). De plus, les conséquences non intentionnelles peuvent être encore plus importantes que les conséquences intentionnelles. Donc, une compréhension globale des conséquences intentionnelles et non intentionnelles est nécessaire pour juger de la valeur d’une intervention.
Cadre d’analyse
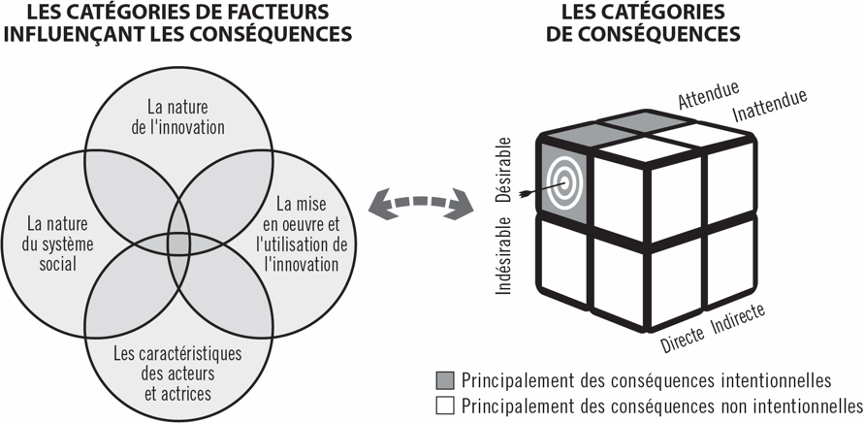
Nous avons développé un cadre d’analyse sur la base de la théorie de la diffusion des innovations (Rogers, 2003). Selon ce cadre, quatre catégories de facteurs peuvent interagir pour influencer les conséquences d’une innovation comme le FBR. Premièrement, il est important de considérer la nature de l’intervention (par exemple, la compatibilité avec les besoins locaux, le niveau de complexité, l’avantage relatif par rapport à une autre intervention). Deuxièmement, nous devons tenir compte des caractéristiques des acteurs et des actrices du système social (par exemple, les statuts socio-économiques, les expériences antérieures, les perceptions et attitudes à l’égard de l’innovation). Troisièmement, il est important d’examiner la nature du système social (par exemple, les normes, la culture, l’environnement, les ressources). Enfin, la mise en œuvre et l’utilisation d’une innovation (par exemple, leur réinvention par les personnes locales) influencent ses conséquences.
Selon le cadre, les conséquences découlant d’une innovation peuvent être classées selon trois dimensions : 1) désirables ou indésirables; 2) directes ou indirectes; et 3) anticipées ou non anticipées. Nous avons considéré une conséquence comme anticipée si les guides de mise en œuvre de l’intervention y font référence ou si elle est alignée avec l’esprit ou les idées autour de l’intervention (c’est-à-dire les croyances, les hypothèses ou les perceptions). Comme Bloomrosen et ses collègues (2011), nous avons considéré que les conséquences intentionnelles ont tendance à être désirables et attendues par les planificateurs ou planificatrices de programmes. En contrepartie, les catégories de conséquences suivantes ont tendance à être non intentionnelles : indésirables et attendues, indésirables et inattendues et désirables et inattendues. La justification pour cette supposition est que les planificateurs et planificatrices ne sont pas enclin-e-s à cibler des changements considérés comme étant indésirables ou qu’ils ou elles n’ont pas vu venir. La figure 1 illustre notre cadre.
Méthodes
Contexte
En 2014, le gouvernement du Burkina Faso, avec le soutien de la Banque mondiale, a mis en œuvre le FBR dans 15 districts afin d’améliorer la qualité et la quantité des soins[2]. Quatre bras d’intervention ont été mis en œuvre, combinant différentes modalités du FBR avec des mesures d’équité. Chaque mois, un vérificateur ou une vérificatrice de l’agence de vérification et de contractualisation (ACV) allait dans les centres de santé pour compter la quantité de soins octroyés pour 23 indicateurs afin d’établir le montant des subsides. Puis, chaque trimestre, une équipe de vérification de la qualité technique utilisait une grille d’évaluation de 113 éléments (couvrant 28 domaines) afin de déterminer le montant des bonus qualité. Des vérifications communautaires étaient aussi censées être effectuées chaque trimestre afin de retrouver les patient-e-s pour évaluer l’authenticité des soins déclarés et la satisfaction (Turcotte-Tremblay et al., 2017). Les subsides et bonus qualité étaient destinés aux paiements des dépenses des centres de santé et aux primes pour le personnel. Les prestataires de soins devaient remplir un outil d’indice chaque mois pour effectuer la planification financière et déterminer la répartition des primes. Chaque trimestre, les agents et agentes de santé devaient produire un plan d’amélioration de la performance afin de fixer des objectifs et de planifier des activités. Le modèle d’intervention est disponible en ligne (Ministère de la Santé, Burkina Faso, 2013).
Collecte de données
Nous avons mené une étude de cas multiple dans six centres de santé et de promotion sociale (CSPS) au Burkina Faso (Yin & Ridde, 2012). Pour la collecte de données, nous avons effectué de l’observation sur le terrain, des entretiens semi-structurés et des discussions informelles entre avril 2015 et mai 2016. Nous avons mené 101 entretiens semi-structurés avec le personnel de soins, le personnel de soutien, des usagers et usagères et des personnes représentant des niveaux communautaires, régionaux et nationaux. Les personnes participant à l’étude ont été sélectionnées en fonction de leur capacité à fournir de l’information pertinente et de leur accessibilité. Les entretiens ont été enregistrés et transcrits. De plus, 258 séances d’observation ont été rapportées dans un journal de recherche. L’observation a principalement été effectuée dans les CSPS, les établissements de gestion et les villages.
Nous avons effectué une analyse thématique en adoptant une approche hybride déductive-inductive. Le logiciel QDA Miner a été utilisé pour coder et récupérer des segments de texte pertinents. Une synthèse transversale des cas a été effectuée afin de tirer des conclusions générales (Yin, 2009).
Nous avons également eu recours à des données quantitatives publiques sur les prestations de services de santé[3]. Ces données longitudinales ont été collectées mensuellement dans les formations sanitaires lors des vérifications FBR.
Résultats
Le FBR a engendré d’importantes conséquences non intentionnelles dans les centres de santé primaire. Le tableau 1 présente ces conséquences classées selon notre modèle.

Conséquence désirable et inattendue
Stratégies pour limiter la vente de médicaments sans consultation
Trois centres de santé ont modifié la vente de médicaments pour augmenter le nombre de consultations enregistrées dans les registres médicaux. Dans deux centres de santé, le personnel a refusé de vendre des médicaments à des personnes qui n’avaient pas préalablement consulté un agent ou une agente de santé. Dans un autre CSPS, l’infirmier-chef de poste a doublé le coût des médicaments pour les personnes qui n’avaient pas consulté. Localement, ces pratiques étaient perçues comme étant désirables afin de réduire l’automédication. Cependant, un gérant de dépôt de médicaments a signalé qu’un petit nombre de personnes partaient sans suivre la consigne parce qu’elles ne pouvaient pas payer les frais des médicaments prescrits.
Avant le FBR, beaucoup de gens venaient acheter des médicaments et peu allaient se faire consulter, donc le major a demandé que tout le monde se fasse consulter. Comme ça, on peut les enregistrer et, quand le vérificateur FBR quantité vient, cela fait augmenter les quantités. (Gérant de dépôt)
Conséquences indésirables et attendues
Stratégies de jeu (gaming)
Dans la plupart des centres de santé, le personnel manipulait délibérément ses comportements pour obtenir un avantage (gaming). Une stratégie courante consistait à effectuer des mises en scène juste avant les vérifications FBR. Des gérant-e-s de dépôt de médicaments ont déclaré qu’ils et elles gardaient généralement les boîtes de médicaments sur le sol et les plaçaient sur les étagères avant l’arrivée des vérificateurs et vérificatrices pour obtenir des points de qualité. Les fiches de stock de médicaments étaient mises à jour juste avant les vérifications. Des manœuvres ont déclaré travailler davantage lorsqu’elles étaient informées de la venue des vérificateurs et vérificatrices. Un autre exemple de mise en scène porte sur l’obtention de blouses avec des badges d’identité pour répondre aux critères d’évaluation du FBR. Bien que les membres du personnel aient souvent obtenu des points FBR pour leur tenue, nos observations ont montré qu’ils et elles ne portaient généralement pas leur blouse au quotidien. Ces stratégies de jeu, adoptées dans de nombreux CSPS, étaient instrumentales dans l’obtention de subsides et de bonus qualité.
Ma blouse est lourde avec la chaleur […] le jour que [les agents ou agentes de vérification FBR] viennent, en tout cas, je la porte pour ne pas perdre les points. (Personnel de santé)
Fixation sur les indicateurs et les subsides
Certain-e-s employé-e-s des centres de santé se focalisaient sur les indicateurs de performance plutôt que sur leurs objectifs sous-jacents. Par exemple, des rideaux ont été installés pour répondre aux critères de confidentialité du FBR. Les prestataires obtenaient généralement d’excellents scores pour la confidentialité visuelle en raison de la présence des rideaux, mais nos observations en temps réel ont montré que la confidentialité était régulièrement compromise. Les agents et agentes de santé examinaient plusieurs usagers et usagères simultanément dans la plupart des CSPS. De plus, des personnes sans formation médicale entraient librement dans les salles de consultation.
Les membres du personnel semblaient souvent plus préoccupé-e-s par le remplissage des registres que par les services à offrir. Dans un CSPS, nous avons observé un infirmier occupé à falsifier le registre de la prise en charge intégrée des maladies de l’enfant (PCIME) pendant que du personnel non qualifié soignait un jeune enfant à quelques mètres de là. Dans un autre CSPS, le gérant de dépôt falsifiait des registres avant une vérification FBR, alors que les prestataires vendaient des médicaments directement aux patient-e-s (une pratique interdite). Si certains remplissages rétrospectifs des registres avaient eu lieu avant le FBR, ils étaient désormais effectués de manière plus systématique pour éviter de laisser des lignes vides dans les registres. Certain-e-s prestataires ont ouvertement admis-es faire davantage de remplissage rétrospectif à la suite de la mise en œuvre du FBR afin d’éviter d’être humilié-e-s ou surpassé-e-s par d’autres formations sanitaires.
Le major, à chaque fin du mois, il me dit qu’il faut qu’il mette ses papiers à jour pour être en règle pour que les autres CSPS ne le dépassent pas. À la fin du mois, il me fait comprendre qu’ils ont eu telle ressource. (Membre du comité de gestion)
Avant le FBR, les gens travaillaient sans complexe, personne ne se plaignait; depuis que le FBR est là, les gens ne parlent que subsides, subsides et ça devient comme une revendication qui emmerde tout le temps. Et ça a énervé un des ministres […] Par exemple, quand il y a un retard dans l’arrivée des subsides, ils veulent même faire des grèves. (Gestionnaire au niveau national)
Falsification de registres médicaux et de documents administratifs
Les prestataires des différents CSPS manipulaient délibérément les registres et documents médicaux, de sorte que la quantité et la qualité des soins déclarées étaient différentes de ce qui avait réellement été dispensé. Dans tous les CSPS, les prestataires modifiaient régulièrement les documents avant les vérifications FBR afin d’améliorer leur performance. Cette falsification prenait beaucoup de temps et était effectuée ouvertement. Nous avons pu observer une relation de cause à effet entre le FBR et la falsification des registres à travers divers résultats complémentaires : 1) les prestataires faisaient explicitement référence au FBR en falsifiant les registres; 2) certains registres falsifiés avaient été créés spécifiquement pour le FBR; 3) une partie de la falsification a été effectuée en préparation des vérifications quantité et qualité du FBR; 4) les rapports de vérification du FBR montraient que les prestataires avaient d’abord été critiqué-e-s pour ne pas avoir rempli les registres qui ont ensuite été falsifiés. Ultimement, la falsification des registres et des documents a été instrumentalisée pour obtenir des scores de performance et des versements plus élevés.
La première fois que les [vérificateurs FBR] sont venus, j’étais à 30 partogrammes, on m’a donné zéro partout. J’ai failli couler des larmes, ça m’a fait très mal, parce que tout simplement j’avais pris la tension artérielle chaque deux heures, ils ont dit que, non, c’est chaque quatre heures […] Depuis ce jour-là, je suis à 100%. (Prestataire de soins)
De nombreux facteurs expliquent la falsification des registres, tels que la pression pour obtenir des résultats, la concurrence entre les formations sanitaires, les difficultés de mise en œuvre de l’intervention (par exemple, le manque de personnel qualifié, le temps nécessaire pour remplir les registres), les critères stricts du FBR inadaptés aux réalités locales (par exemple, les longs formulaires avec l’obligation de tout remplir) et le désir de recevoir des primes. De plus, certains registres n’étaient pas couramment utilisés au quotidien avant le FBR. Certain-e-s prestataires ont rejeté les registres comme étant des « papiers » (c’est-à-dire une bureaucratie imposée de l’extérieur) et ont expliqué qu’ils et elles ne souscrivaient pas réellement à leur importance. Des prestataires ont également indiqué que certains registres ne répondaient pas réellement à leurs besoins.
Les éléments régulièrement falsifiés comprenaient les registres PCIME, les partogrammes, les visites à domicile, les consultations de maternité, les qualifications des agents de santé, les dates des rendez-vous, les absences du personnel. Nous présentons des exemples des falsifications des services payés.
PCIME
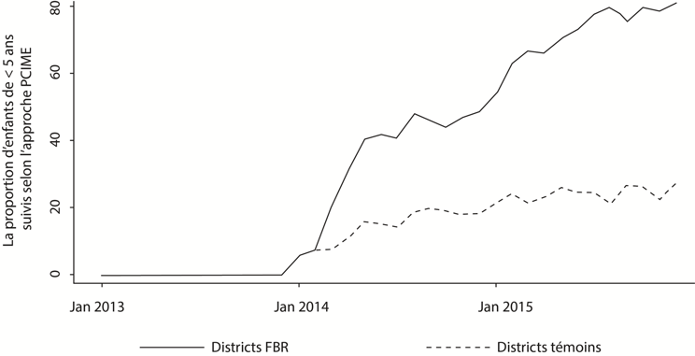
Lors d’une rencontre bilan du FBR, la figure 2 a été présentée pour montrer que, dans les CSPS des districts FBR, le pourcentage d’enfants traités selon l’approche PCIME avait augmenté à la suite du FBR (janvier 2014), comparativement aux CSPS des autres districts. Les personnes participant à l’étude ont affirmé que l’augmentation de l’utilisation de l’approche PCIME était l’un des principaux points forts du FBR. Notre observation a toutefois montré que les registres de la PCIME, qui déterminent environ 10% des scores de qualité du FBR, étaient systématiquement falsifiés et remplis rétrospectivement dans au moins trois CSPS. Ils n’étaient jamais utilisés ou remplis lors des consultations, bien que certaines questions aient nécessité la contribution des patients. Ces registres étaient souvent remplis par un autre prestataire que celui qui avait prodigué les soins et étaient ensuite signés par un prestataire qui remplissait les conditions requises pour les vérifications FBR. Dans une formation sanitaire, par exemple, le gérant du dépôt de médicaments remplissait les registres PCIME à son domicile pendant son temps libre, alors qu’il n’était ni qualifié ni présent lors des consultations.
Partogramme
Selon le discours officiel, le pourcentage de naissances réalisées à l’aide d’un partogramme a considérablement augmenté grâce au FBR (voir la figure 3 présentée lors d’une rencontre annuelle du FBR). Les CSPS inclus dans l’étude ont souvent obtenu des scores de qualité élevés pour la « proportion de naissances suivies à l’aide d’un partogramme » et pour la « qualité de la surveillance du travail et de l’accouchement ». Cependant, l’observation dans la majorité de ces centres a montré que les registres de partogrammes n’étaient pas systématiquement utilisés pendant les accouchements. Les données rapportées dans les partogrammes étaient souvent estimées ou inventées pour répondre aux critères d’évaluation de la qualité technique. Les partogrammes étaient généralement remplis par un-e prestataire qualifié-e qui n’avait pas nécessairement assisté à l’accouchement, parfois quelques jours après l’accouchement, juste avant les vérifications FBR. Dans un CSPS, par exemple, l’accoucheuse remplissait calmement plusieurs partogrammes chez elle. Elle a créé un faux partogramme pour un accouchement effectué par l’agent itinérant de santé, en son absence, pour obtenir des points de qualité FBR. Dans un autre CSPS, l’agent itinérant de santé a expliqué comment les partogrammes sont falsifiés en vue des vérifications du FBR.

Les visites à domicile (VADs)
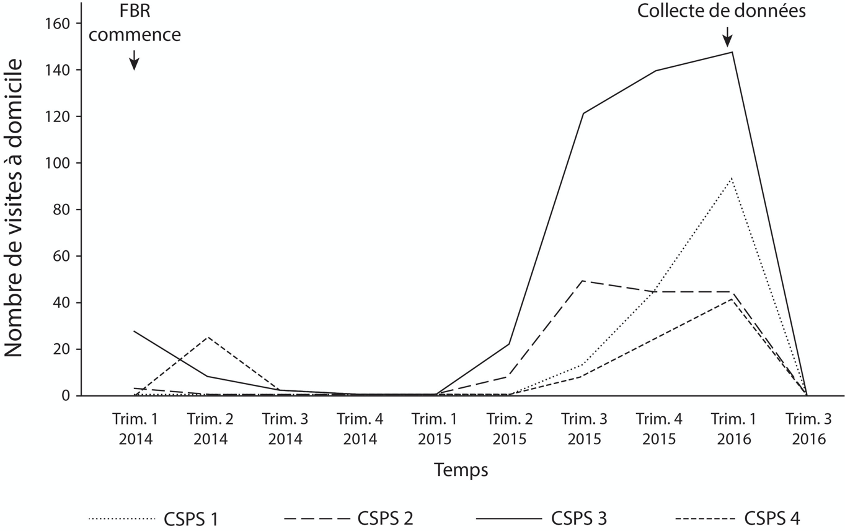
À la suite de l’implantation du FBR, les prestataires de soins ont dû adopter de nouvelles procédures et formulaires pour effectuer des VADs. Les personnes participant à l’étude ont souligné que l’augmentation du nombre de VADs était l’un des principaux effets positifs du FBR (Figure 4). Cependant, au cours des périodes d’observation dans les centres de santé, nous n’avons pas observé un-e seul-e prestataire mener une VAD adéquatement, malgré le fait que ces derniers et dernières aient déclaré le nombre maximum de VADs payables. Les séances d’observation ont montré que les prestataires utilisaient diverses stratégies pour manipuler la conduite réelle des VADs, qui étaient considérées comme étant « bien payées ». Dans au moins trois des CSPS, les prestataires ont falsifié les formulaires de VADs et ont conduit des VADs de mauvaise qualité. Par exemple, les prestataires ont rempli les formulaires VADs quelques minutes avant les vérifications du FBR en falsifiant des contenus tels que les signatures des personnes censées avoir été présentes, les dates des rendez-vous et les analyses des ménages. Les formulaires étaient parfois remplis par des personnes qui n’étaient pas présentes lors des visites déclarées ou qui n’étaient même pas qualifiées pour les effectuer. Dans un CSPS, une sage-femme a fait appel à des patientes en maternité pour remplir rapidement les formulaires sans se rendre réellement dans leur ménage. Une autre infirmière a effectué huit visites à domicile en trois heures, malgré les rapports indiquant que chaque visite dure une heure. Le contenu des longs formulaires de VAD était souvent superficiel, citant les mêmes forces, faiblesses, causes et plan d’action pour tous les ménages. Les gestionnaires du FBR ont confirmé avoir observé des « fraudes » et des « abus majeurs » concernant les VADs et ont tenté diverses stratégies pour résoudre ce problème (par exemple, plafonner le nombre de VADs payées, suspendre l’achat des VADs).
Consultations
De fausses consultations ont été ajoutées pour les personnes suivis à la maternité dans au moins deux des CSPS. Par exemple, lors de la préparation d’une vérification FBR, les prestataires d’un CSPS ont constaté qu’ils et elles avaient effectué peu de consultations pour des enfants en bonne santé entre 12 et 23 mois. Ils et elles ont donc simplement ajouté des consultations pour les femmes enceintes qui étaient venues antérieurement. De plus, dans un autre CSPS, les prestataires ajoutaient régulièrement de fausses consultations pour : 1) les femmes enceintes qui avaient manqué leurs rendez-vous; 2) les consultations postnatales pour les femmes qui avaient accouché dans le CSPS; et 3) les enfants soigné-e-s pour malnutrition. Les dates de consultation prévues étaient écrites à l’avance avec un stylo et les informations sur les patientes étaient remplies, même si elles ne venaient pas.
L’accoucheuse est assise sur le banc avec les deux registres de malnutrition aiguë modérée et de malnutrition aiguë sévère. Je la vois inscrire les données pour une dizaine d’enfants mal-nourris supplémentaires qui ne sont pas là. […] Elle n’a pas de carnet de santé dans les mains et aucun enfant autour d’elle. (Notes d’observation)
Complaisance, collusion et complicité
Les résultats montrent qu’il y a eu de la complaisance, de la collusion et de la complicité pour manipuler les scores de performance du FBR. Dans tous les CSPS, les prestataires se voyaient régulièrement falsifier les registres sans intervenir les un-e-s auprès des autres. Les superviseur-e-s étaient parfois impliqué-e-s dans la falsification et la manipulation des données. Par exemple, un vérificateur FBR a expliqué à un gérant de dépôt de médicaments comment préparer des reçus de ventes pour obtenir des points FBR sans réellement remettre de copies aux usagers et usagères. Dans un autre CSPS, un superviseur du district a conseillé aux prestataires de signaler un seul jour d’absence afin qu’ils et elles puissent obtenir les points FBR sans avoir à indiquer leurs absences réelles. Dans une autre formation sanitaire, l’infirmier-chef de poste a encouragé une sage-femme à inscrire des enfants comme étant des cas de malnutrition sévère (un service rémunéré), malgré son évaluation clinique. Dans tous ces exemples, les personnes ont explicitement mentionné le FBR pour se justifier.
Dans le cadre du FBR, tous les paliers du système de santé ont reçu un financement basé sur leur performance. La performance d’un niveau (par exemple, les centres de santé) influençait celle des autres (par exemple, les districts). Ainsi, les gestionnaires, dont certain-e-s étaient des vérificateurs et vérificatrices FBR, avaient un intérêt direct à protéger les établissements de leurs districts. En 28 mois de mise en œuvre, aucune équipe-cadre de district n’a signalé de fraude dans ses centres de santé appliquant le FBR. Aucune sanction n’a été émise concernant la falsification de données dans les districts d’intervention. Cela est cohérent avec les pratiques du système social dans lequel les prestataires sont reconnu-e-s pour se protéger mutuellement.
Lors de la supervision, ils revoient l’outil d’indice, car le district n’a pas bien performé. Le superviseur du district dit : « Ce n’est pas possible que personne n’ait été absent durant le mois! Major, vous devez vous flageller et vous mettre un jour d’absence, juste un jour major, pour que nous (au niveau du district) puissions avoir nos 65 points! On a eu zéro le trimestre dernier à cause de ça. On a eu froid dans le dos! » (Notes d’observation)
Conséquences inattendues et indésirables
Enseignement de mauvaises pratiques aux stagiaires
Les stagiaires effectuant des stages dans quatre CSPS étaient souvent témoins de la falsification de registres, ou y participaient, pour augmenter les scores de performance. Dans au moins deux de ces CSPS, les prestataires de soins ont montré aux stagiaires des astuces pour éviter d’être accusé-e-s de fraude, comme remplir les partogrammes à l’envers ou utiliser la même écriture et le même stylo dans les registres.
En modifiant le registre de planification familiale rempli par la stagiaire, l’accoucheuse lui dit ceci : « Il faut tout renseigner. Tout! Sinon, c’est zéro! On se fout de toi. FBR nous fait beaucoup écrire. Trop! Il faut que l’information soit concordante. Si tu mets qu’il n’y a pas d’écoulement, tu ne peux pas dire qu’elle a ses règles. Il faut réfléchir avec sa tête! Sinon, on sait que tu veux voler, mais que tu ne peux pas. » (Notes d’observation)
Fardeau élevé de documents administratifs
Le FBR a considérablement augmenté la charge de travail administratif. Même si de nombreux registres existaient avant, ils étaient généralement négligés dans la pratique quotidienne. De plus, certains registres ont été modifiés pour le FBR afin de recueillir davantage d’informations (par exemple, les signatures et les qualifications des prestataires). D’autres documents ont été ajoutés pour le FBR (par exemple, des plans d’amélioration des performances, des outils d’indice, de longs formulaires de visite à domicile). En conséquence, la majorité des prestataires de services de santé se sont plaint-e-s que le FBR leur demandait d’écrire « trop », compte tenu du manque de personnel. Pour illustrer ce point, un infirmier-chef de poste s’est exclamé : « Le FBR là, c’est l’encre et la salive! »
Poursuite d’indicateurs de performance étroits
Parfois, les vérificateurs, les vérificatrices et les gestionnaires FBR se concentraient sur des indicateurs de performance étroits perçus comme non pertinents, irréalistes ou trop coûteux dans le contexte local. Par exemple, un indicateur FBR portait sur la présence d’une clôture autour de la formation sanitaire. Aucun des CSPS n’était clôturé, donc les vérifications recommandaient à répétition de construire une clôture. Lors d’une rencontre nationale, une équipe-cadre du district a même présenté l’absence de clôture comme étant la principale difficulté liée à la qualité des soins. Sous la pression, les prestataires ont souvent inclus la « construction d’une clôture » comme objectif dans les plans d’amélioration des performances. Cependant, la plupart des prestataires interrogé-e-s ont explicitement exprimé leur désaccord ou leur faible degré d’adhésion avec ces objectifs.
Manipulation des outils d’indice
Pour la planification financière, les CSPS appliquant le FBR devaient remplir chaque mois un outil d’indice déterminant les primes individuelles pour les membres du personnel. Le montant disponible pour ces primes individuelles dépendait des caractéristiques de l’établissement (par exemple, revenus, dépenses, économies) et du personnel de santé (par exemple, qualifications, années d’expérience, absences, notes d’évaluation individuelle). Dans la plupart des CSPS, les infirmiers-chefs de poste et les prestataires manipulaient les données de l’outil d’indice pour leur propre gain financier, notamment : 1) en réduisant le nombre d’années d’expérience des autres membres du personnel (parfois analphabètes); 2) en déclarant la mauvaise catégorie de qualification des autres membres du personnel; 3) en diminuant la note d’évaluation individuelle d’un-e membre du personnel; 4) en gonflant artificiellement les dépenses prévues pour garder de l’argent pour eux; 5) en sous-déclarant les dépenses réelles pour garder plus de fonds pour les primes à répartir entre le personnel; et 6) en ne déclarant pas les absences réelles. « Le FBR est tactique. Si on achète une autre table d’accouchement, il ne restera plus rien pour les agents. » (Prestataire) « Ils ont volontairement décidé de ne pas acheter des médicaments pour augmenter leur marge bénéficiaire et donc, pour augmenter leur prime. » (Gestionnaire)
Tensions et conflits liés aux outils d’indice
L’outil d’indice a provoqué des tensions et des conflits entre les personnes impliquées. Premièrement, le personnel des CSPS a été frustré d’apprendre qu’il recevait un pourcentage de primes considérablement plus faible que dans l’étude pré-pilote[4]. Au moment de la collecte des données, les outils d’indice stipulaient que le pourcentage des primes versées au personnel ne devait pas dépasser 30% des revenus d’un établissement. Deuxièmement, certain-e-s prestataires n’étaient pas satisfait-e-s des points attribués pour les différents niveaux de responsabilité. L’outil d’indice attribuait automatiquement 20 points aux infirmiers-chefs de poste, ce qui ne reflétait pas nécessairement la répartition de la charge de travail. Troisièmement, le manque de transparence de certains infirmiers-chefs de poste lors du remplissage de l’outil d’indice a souvent provoqué des conflits internes. Enfin, dans la plupart des CSPS, l’impossibilité d’inclure les représentant-e-s des membres du COGES dans les outils d’indice était une source d’insatisfaction, de conflits et de démotivation[5]. Pour le FBR, les membres du COGES devaient mettre à jour la documentation, acheter des médicaments, entretenir les locaux extérieurs, retirer les subsides des comptes en banque, etc. Les participant-e-s ont indiqué que le FBR dévalorisait leur travail en déclarant qu’ils et elles sont « exclu-e-s », « ne font pas partie de l’équipe », « ne sont pas important-e-s parmi ces personnes », et « ne font rien pour augmenter les subsides ».
Frustrations pour les prestataires dont les soins ne sont pas admissibles à des points qualité
Avec le FBR, les registres médicaux ont été modifiés pour que les prestataires inscrivent leur nom et leurs qualifications. Lors des vérifications qualité, les soins fournis par certaines catégories de prestataires n’étaient pas admissibles. Ce critère d’évaluation s’est heurté aux pratiques locales. Avant la mise en œuvre du FBR, les agent-e-s itinérant-e-s de santé (formé-e-s pour mener des activités de promotion de la santé) et les accoucheuses (formées pour apporter un soutien dans les maternités) traitaient régulièrement les patient-e-s. Avec le FBR, leurs consultations recevaient automatiquement un score de zéro lors des vérifications qualité sous prétexte qu’ils et elles étaient « non qualifié-e-s ». Les agent-e-s itinérant-e-s de santé et les accoucheuses percevaient cela comme une injustice et ont exprimé leur grande frustration. La plupart des prestataires ont contesté ce critère d’évaluation, en argumentant qu’il n’est pas adapté au contexte local, étant donné : 1) la pénurie de personnel et la difficulté d’embaucher du personnel; 2) le fait que le travail de ces prestataires sauve des vies; 3) la grande mobilité des infirmiers-chefs de poste qui sont souvent absents; et 4) le fait que tous et toutes les prestataires ont suivi le même guide de diagnostic et de traitement.
Dans cinq CSPS, les prestataires ont élaboré des stratégies visant à falsifier systématiquement l’identité des prestataires non qualifié-e-s qui traitaient les patient-e-s. Des agent-e-s itinérants de santé, des accoucheuses et des stagiaires ont fourni des services, mais ont laissé les colonnes de signatures et de qualifications vides. Par la suite, les prestataires qualifiés ont signé leur nom et mentionné leurs qualifications malgré leur absence lors de ces consultations.
Ce qui me fait mal avec le FBR est que nos actes ne sont pas considérés de qualité. Ce matin, j’ai fait un accouchement et ça s’est très bien passé, mais ce n’est pas considéré de qualité. Pourtant, c’est les mêmes actes que je pose. Donc, l’accoucheuse ou le major n’a qu’à signer le registre. Ce n’est pas juste. (Agent itinérant de santé)
Le mécontentement et la démotivation du personnel en raison des retards de paiement
La plupart des agents ou agentes de santé ont indiqué que le FBR est plus avantageux que les mécanismes de rémunération antérieurs. Toutefois, les longs délais de paiement étaient une source d’insatisfaction et de démotivation dans tous les centres de santé. Durant la période de l’étude, les délais de paiement pour les subsides (paiement de la quantité) étaient de plus de six mois, tandis que ceux pour les bonus qualité étaient de plus de 16 mois. Le bonus pour l’amélioration de la qualité a totalement été annulé malgré les promesses. De nombreuses personnes ont indiqué que les délais s’allongeaient et que le FBR avait perdu de son dynamisme. Leur mécontentement était exacerbé par le manque de communication concernant les causes des retards et l’augmentation de leur charge de travail.
Planification sous-optimale en raison des retards de paiement
Chaque mois, les prestataires devaient planifier les dépenses à l’aide des outils de gestion du FBR tels que le plan d’amélioration de la performance et l’outil d’indice. Selon les instructions, les prestataires devaient remplir l’outil d’indice comme si les subsides mensuels étaient déjà disponibles dans leur compte en banque même si ce n’était pas le cas. Ainsi, les longs délais de paiement ont limité l’application pratique des outils de gestion du FBR dans tous les CSPS. De nombreuses personnes ont décrit les subsides comme étant de l’argent « virtuel » qui ne peut pas être réellement dépensé pour atteindre les objectifs.
Les difficultés du plan d’amélioration de la performance, c’est que vous planifiez des activités et après vous n’avez pas les moyens pour les réaliser parce que les virements sont en retard. (Prestataire de soins)
Enjeux financiers
Dans l’ensemble, les membres des COGES affirmaient disposer de plus de fonds qu’avant le FBR. Ces fonds étaient utilisés, par exemple, pour augmenter les stocks de médicaments. Toutefois, de nombreuses personnes participantes à l’étude se sont plaintes que les retards de paiement ont causé des problèmes financiers, en particulier pour les CSPS de petite taille ou plus vulnérables. En vertu du principe d’autonomie de gestion du FBR, de nombreuses dépenses auparavant couvertes par les équipes-cadres de districts ont été transférées aux formations sanitaires, telles que les photocopies, les réunions, les frais de formation, les matelas et les reçus avec copie carbone. Le FBR a également généré des dépenses spécifiques, telles que la nourriture et les boissons des vérificateurs, les formulaires plus longs et de nouveaux documents, les réunions du FBR et le matériel recommandé par les vérificateurs. Bien que les retards de paiement aient constitué un défi pour certaines formations sanitaires, les écarts financiers ont été comblés une fois les paiements FBR transférés.
Tensions entre le principe d’autonomie de gestion et une approche dirigée
Le FBR a accru l’autonomie de gestion des formations sanitaires en permettant aux prestataires de recruter du personnel supplémentaire et d’effectuer des dépenses jusqu’à 50 000 francs CFA sans l’approbation des gestionnaires du district. Toutefois, le FBR était également perçu comme une approche de gestion descendante. Quelques participant-e-s ont affirmé percevoir le FBR comme une forme de contrôle. Les prestataires devaient suivre des directives strictes sur la manière de dépenser les recettes. 90% des dépenses des établissements devaient être consacrés à l’achat de médicaments. Les prestataires ne pouvaient prélever des primes individuelles que si les économies de l’établissement couvraient les frais de fonctionnement pendant 90 jours. En théorie, les primes pour les travailleurs ne pouvaient pas dépasser 30% des revenus, mais en réalité, les vérificateurs et vérificatrices FBR et les équipes-cadres des districts réduisaient constamment ce pourcentage dans l’outil d’indice (par exemple de 12-17%) pour augmenter les réserves bancaires. Ces derniers et dernières ont souvent modifié le contenu de l’outil d’indice sans consulter les prestataires ni obtenir leur consentement. En outre, des mesures coercitives ont été utilisées pour forcer l’adoption du FBR. Les établissements qui ne suivaient pas les directives du FBR, ou dont les performances n’étaient pas adéquates, étaient menacés de suspension. De plus, les infirmiers-chefs de poste étaient tenus de respecter les directives du FBR dans le cadre de leur mandat. Ainsi, il y avait une tension croissante entre le principe d’autonomie de gestion et une approche dirigée. « La validation mensuelle de l’outil d’indice est un peu à l’encontre des principes de l’autonomie, mais on a été obligé d’y aller parce qu’il y avait des dérives. » (Prestataire de soins)
Activités retardées ou diminuées en raison du retrait progressif des autres financements
Le FBR a entraîné une réduction d’autres sources de financement provenant du niveau national. Certaines activités devaient désormais être couvertes par les subsides et bonus qualité du FBR. Le Programme d’appui au développement sanitaire (PADS) gère un panier commun qui combine les fonds du gouvernement et des partenaires financiers pour soutenir les équipes-cadres de districts. Face à des difficultés financières, le PADS a cessé d’allouer certains fonds aux districts FBR en les réaffectant à des districts non-FBR. Les participants et participantes à l’étude ont perçu cela comme étant une réduction de l’engagement de l’État.
De nombreux et nombreuses prestataires de soins ont expliqué que ces changements dans les modalités de financement ont nui aux activités telles que les rencontres et les formations. Selon le principe d’autonomie de gestion du FBR, les équipes-cadres de districts et les infirmiers-chefs de poste sont censés évaluer les besoins des employé-e-s et utiliser les subsides pour organiser des activités, mais cela ne s’est pas produit. De nombreuses activités financées auparavant par le PADS n’ont pas été organisées en temps voulu ou ont été raccourcies, ce qui a pu nuire à leur qualité. Cela a contrarié les prestataires, qui recevaient des indemnités lors de ces activités.
Intervention « budgétivore »
Le personnel des CSPS et les gestionnaires au niveau national ont exprimé leurs préoccupations concernant les coûts élevés liés aux vérifications, rencontres, registres, etc. Certain-e-s ont qualifié l’intervention de « budgétivore », en expliquant qu’elle consommait les budgets de manière disproportionnée. Beaucoup se sont interrogé-e-s sur sa viabilité financière.
Le FBR coûte cher! […] Il faudra peut-être voir le coût à un moment donné parce que, quand on compare par rapport aux districts qui ne sont pas FBR, les budgets vont de simple à cinq ou six fois. Les résultats ne sont pas dans cette proportion. Donc, il faudra peut-être qu’on voie comment le FBR peut être adapté au budget de l’État […] jusqu’à aujourd’hui on n’a pas la preuve que le FBR fait mieux qu’avant. (Gestionnaire)
Discussion
Les conclusions de cette étude soulèvent des considérations méthodologiques importantes pour les évaluations du FBR. Alors que les données quantitatives sur les performances rapportées suggéraient que les services de santé s’étaient améliorés, les observations en temps réel ont révélé que les registres étaient souvent falsifiés. Le contraste entre les données qualitatives et quantitatives présentées dans cette étude met en évidence le risque de se fier à une seule méthode pour comprendre les effets d’interventions complexes comme le FBR. L’interprétation des données quantitatives sur la performance des centres de santé est plus juste lorsque les processus de mise en œuvre et les adaptations locales sont pris en compte. Au Burkina Faso, les gestionnaires de la Banque mondiale n’avaient pas initialement prévu d’effectuer une évaluation des processus et n’ont décidé de procéder à une collecte de données qualitatives qu’après avoir obtenu les résultats décevants de l’évaluation d’impact. Comme Cataldo et Kielmann (2016), nous pensons que les évaluateurs et évaluatrices du FBR devraient se concentrer davantage sur le temps passé sur le terrain, la confiance, les relations, l’observation et le dialogue avec les participant-e-s afin d’obtenir des données riches permettant de mieux comprendre comment les acteurs et actrices réagissent au FBR et à ses effets. De telles approches sont cruciales pour envoyer les bons signaux politiques aux décideur-e-s.
Les résultats de ce chapitre sont complémentaires de nos travaux antérieurs sur les conséquences non intentionnelles des vérifications communautaires du FBR au Burkina Faso (Turcotte-Tremblay et al., 2017). Ensemble, les résultats révèlent des faiblesses dans le système de vérification du FBR. Les prestataires falsifiaient régulièrement les données pour augmenter leurs scores de performance, mais les vérifications communautaires n’ont pas pu détecter clairement cette falsification en raison des nombreux problèmes de mise en œuvre lors des vérifications communautaires (par exemple, difficulté à retrouver les patient-e-s, falsification des vérificateurs et vérificatrices communautaires chargé-e-s de retrouver les patient-e-s). En 28 mois, aucune sanction n’a été prononcée pour la falsification des registres. Cette situation est similaire à ce qui a été observé au Niger, où l’impunité prévaut pour les fautes professionnelles et où la seule « sanction » appliquée en pratique est de transférer un-e prestataire vers un autre site (Olivier de Sardan et al., 2018).
Une étude menée au Rwanda a également montré la fixation des acteurs et actrices sur les mesures de performance (Kalk et al., 2010). Les participant-e-s ont fait valoir que, lorsqu’une incitation est offerte pour un indicateur précis, ce dernier se « dissocie » de sa signification et perd sa raison d’être. Cette même étude a fait état d’une surcharge de travail administratif. Les participant-e-s ont expliqué que les contraintes de temps les obligeaient à choisir entre les activités essentielles et celles qui sont nécessaires pour obtenir les récompenses (par exemple, remplir la paperasse). Conformément à nos conclusions, les indicateurs de performance étaient souvent falsifiés pour améliorer les résultats annoncés (Kalk et al., 2010). La forte concordance entre la quantité des soins déclarée par les prestataires et la quantité validée par les vérificateurs et vérificatrices du FBR, telle qu’étudiée par Kuunibe et ses collègues (2019), ne démontre pas l’absence de falsification. Nos résultats ont montré que la falsification se produit souvent en amont, directement dans les registres médicaux, et ne peut pas être facilement détectée ni dénoncée par les vérificateurs et vérificatrices FBR, ce qui soulève des questions quant à l’efficacité des audits et à la connivence entre les acteurs et actrices d’un même système social.
De plus, les résultats de plusieurs études confirment les conséquences indésirables en lien avec les paiements et la distribution des subsides et bonus. Premièrement, des recherches ont montré que les travailleurs et travailleuses peuvent perdre leur motivation lorsque les contrats de performance ne sont pas respectés (Deci et Ryan, 1985; Kok et al., 2014). De telles lacunes vont à l’encontre de la théorie de l’intervention du FBR, qui repose sur l’offre d’incitations financières pour motiver le personnel. Deuxièmement, une étude menée en Tanzanie a aussi soulevé des inquiétudes quant au manque de compensation formelle pour les représentant-e-s des communautés qui sont impliqué-e-s dans les formations sanitaires (Chimhutu et al., 2014). Troisièmement, des études menées au Bénin, au Rwanda et au Burkina Faso ont montré que les prestataires étaient préoccupé-e-s par la distribution « injuste » des récompenses (Bodson, 2014; Kalk et al., 2010; Paul et al., 2014)[6]. Comme dans notre étude, ce ne sont pas toujours ceux et celles qui produisent le plus de résultats qui obtiennent la plus forte rémunération. Enfin, les résultats de notre étude font écho à la situation au Bénin, où des prestataires soupçonnaient leurs supérieur-e-s hiérarchiques de monopoliser les primes (Paul et al., 2014).
De nombreux gouvernements et nombreuses organisations en santé mondiale souhaitent poursuivre le FBR par le biais de nouveaux accords de financement avec le Mécanisme de financement mondial et la Banque mondiale. Cela est déjà en cours au Burkina Faso (World Bank, 2018). Compte tenu de la portée et de l’ampleur des conséquences indésirables du FBR, nous conseillons aux décideur-e-s politiques de les examiner attentivement avant de poursuivre l’intervention ou de la déployer à grande échelle. L’encadré 1 présente quelques messages clés pour orienter la pratique.

Conclusion
Notre étude de cas multiple a montré comment le FBR a engendré des conséquences non intentionnelles dans les centres de santé primaire au Burkina Faso. La plupart des conséquences non intentionnelles étaient indésirables et pouvaient compromettre l’efficacité de l’intervention. Cette étude permettra aux décideur-e-s politiques de développer des stratégies pour minimiser les conséquences non intentionnelles indésirables. Il faut continuer à étudier les conséquences non intentionnelles des interventions complexes en santé pour dresser des portraits plus complets et, ultimement, atteindre la couverture sanitaire universelle.
Références
Bloomrosen, M., Starren, J., Lorenzi, N. M., Ash, J. S., Patel, V. L. & Shortliffe, E. H. (2011). Anticipating and addressing the unintended consequences of health IT and policy: A report from the AMIA 2009 Health Policy Meeting. Journal of the American Medical Informatics Association, 18(1), 82‑90. 10.1136/jamia.2010.007567
Bodson, O. (2014). Analyse pré évaluative de la fidélité de l’implantation de la politique de financement basé sur les résultats au Burkina Faso [Mémoire de maîtrise]. Université de Liège, Open Repository and Bibliography. http://hdl.handle.net/2268/23526
De Allegri, M., Lohmann, J. & Schleicher, M. (2018, 22 June). Results-based financing for health impact evaluation in Burkina Faso [Results report (version 2)]. RBF Health. https://www.rbfhealth.org/sites/rbf/files/documents/Burkina-Faso-Impact-Evaluation-Results-Report.pdf
Cataldo, F. & Kielmann, K. (2016, 1er février). Qualitative Research to Enhance the Evaluation of Results-Based Financing Programmes: the Promise and the Reality. World Bank Group, Health, Nutrition and Population. https://eresearch.qmu.ac.uk/handle/20.500.12289/4412
Chimhutu, V., Lindkvist, I. & Lange, S. (2014). When incentives work too well: locally implemented pay for performance (P4P) and adverse sanctions towards home birth in Tanzania – a qualitative study. BMC Health Services Research, 14(23). https://doi.org/10.1186/1472-6963-14-23
Deci, E. L. & Ryan, R. M. (1985). Cognitive Evaluation Theory. Dans Intrinsic Motivation and Self-determination in Human Behavior (43-85). Springer. https://doi.org/10.1007/978-1-4899-2271-7_3
Diaconu, K., Falconer, J., Verbel Facuseh, A. V., Fretheim, A. & Witter, S. (2020). Paying for performance to improve the delivery of health interventions in low- and middle-income countries. Cochrane Database of Systematic Reviews, 12(CD007899). https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD007899.pub2/abstract
Fritsche, G. B., Soeters, R. & Meessen, B. (2014). Boîte à outils : financement basé sur la performance. Banque mondiale. https://openknowledge.worldbank.org/bitstream/handle/10986/17194/9782326000728.pdf?sequence=5&isAllowed=y
Gorter, A. C., Ir, P. & Meessen, B. (2013, 27 février). Evidence review, results-based financing of maternal and newborn health care in low- and lower-middle-income countries [Rapport final]. German Federal Ministry for Economic Cooperation & Development (BMZ). https://www.oecd.org/dac/peer-reviews/Evidence-RBF-maternal-health.pdf
Kalk, A., Paul, F. A. & Grabosch, E. (2010). Paying for performance in Rwanda: does it pay off? Tropical Medicine & International Health, 15(2), 182‑90. 10.1111/j.1365-3156.2009.02430.x
Kok, M. C., Dieleman, M., Taegtmeyer, M., Broerse, J. E., Kane, S. S., Ormel, H., Tijm, M. M. & Koning, K. A. de. (2014). Which intervention design factors influence performance of community health workers in low- and middle-income countries? A systematic review. Health Policy and Planning, 30(9), 1207‑1227. 10.1093/heapol/czu126
Kuunibe, N., Lohmann, J., Schleicher, M., Koulidiati, J.-L., Robyn, P. J., Zigani, Z., Sanon, A. & Allegri, M. D. (2019). Factors associated with misreporting in performance-based financing in Burkina Faso: Implications for risk-based verification. International Journal of Health Planning and Management, 34(4), 1217-1237. 10.1002/hpm.2786
Olivier de Sardan, J.-P., Bako, M. T. A. & Harouna, A. (2018). Les normes pratiques en vigueur dans les secteurs de l’éducation et la santé au Niger. Une base pour des réformes ancrées dans les réalités? Études et travaux du LASDEL, (127). https://www.pseau.org/outils/ouvrages/lasdel_les_normes_pratiques_en_vigueur_dans_les_secteurs_de_l_education_et_la_sante_au_niger_2019.pdf
Paul, E., Sossouhounto, N. & Eclou, D. S. (2014). Local stakeholders’ perceptions about the introduction of performance-based financing in Benin: A case study in two health districts. International Journal Health Policy Managing, 3(4), 207‑214. 10.15171/ijhpm.2014.93
Rogers, E. M. (2003). Diffusion of Innovations (5e éd.). Free Press.
Turcotte-Tremblay, A.-M., Gali Gali, I. A., De Allegri, M. & Ridde, V. (2017). The unintended consequences of community verifications for performance-based financing in Burkina Faso. Social Science & Medicine, 191, 226‑236. https://doi.org/10.1016/j.socscimed.2017.09.007
Turcotte-Tremblay, A.-M., Gali Gali, I. A. & Ridde, V. (2020). An exploration of the unintended consequences of performance-based financing in 6 primary healthcare facilities in Burkina Faso. International Journal of Health Policy and Management. 10.34172/ijhpm.2020.83
WHO. (2018a). Health Financing for Universal Coverage. Moving from Passive to Strategic Purchasing. World Health Organization. http://www.who.int/health_financing/topics/purchasing/passive-to-strategic-purchasing/en/
WHO. (2018b). World Health Statistics 2018: monitoring health for the SDGs. https://www.who.int/gho/publications/world_health_statistics/2018/en/
WHO. (2019). Index of service coverage Data by WHO region. WHO. https://apps.who.int/gho/data/view.main.INDEXOFESSENTIALSERVICECOVERAGEREGv?lang=en
Witter, S., Fretheim, A., Kessy, F. L. & Lindahl, A. K. (2012). Paying for performance to improve the delivery of health interventions in low- and middle-income countries. The Cochrane Database of Systematic Reviews, 2(CD007899). 10.1002/14651858.CD007899.pub2
World Bank. (2018). International Development Association Project Appraisal Document on a Proposed Grant in the Amount of SDR 55.7 Million (US$80 Million Equivalent) to the Republic of Burkina Faso for a Health Services Reinforcement Project. [Rapport du Health, Nutrition & Population Global Practice, Africa Region, no PAD2720]. World Bank. http://documents.worldbank.org/curated/en/570511531107056406/pdf/BURKINA-FASO-PAD-1-06182018.pdf
Yin, R. K. (2009). Case study research: Design and methods (4e éd.). The Canadian Journal of Action Research, 14(1). https://journals.nipissingu.ca/index.php/cjar/article/view/73
Yin, R. K. & Ridde, V. (2012). Théorie et pratiques des études de cas en évaluation de programmes. Dans C. Dagenais et V. Ridde (dir.), Approches et pratiques en évaluation de programmes (179‑198). Les Presses de l’Université de Montréal. https://books.openedition.org/pum/5989?lang=fr
- Ce chapitre est une traduction d’un article publié en anglais et remanié/réduit pour cet ouvrage : Turcotte-Tremblay, A.-M., Gali Gali, I. A. & Ridde, V. (2019). An exploration of the unintended consequences of performance-based financing in 6 primary healthcare facilities in Burkina Faso. International Journal of Health Policy and Management, 8(5) : 272-279. 10.34172/ijhpm.2020.83 ↵
- Voir le chapitre de Ridde et al. ↵
- Disponibles sur : www.fbrburkina.org ↵
- Sur ces questions voir l’exemple du Mali dans les chapitres de Zitti et Coulibaly. ↵
- Voir le chapitre de Ridde et al. ↵
- Voir le chapitre de Ridde et al. ↵

