12 Le besoin de navigateurs et navigatrices en santé pour soutenir l’accès aux soins des indigent-e-s en Afrique subsaharienne
Sarah Louart, Emmanuel Bonnet, Kadidiatou Kadio et Valéry Ridde
Introduction
L’objectif d’atteindre une couverture santé universelle est devenue une priorité au niveau mondial depuis de nombreuses années (WHO, 2005)[1]. Alors que de nombreux pays ont engagé des actions dans ce sens, la question de la prise en compte des indigentes et indigents semble très peu abordée. Un-e indigent-e peut être défini-e comme une personne extrêmement défavorisée sur le plan social et économique, incapable de subvenir à ses propres besoins et dépourvue de ressources internes ou externes (Ridde et al., 2010). Bien que le défi de l’accès de ces personnes aux services de santé soit mis en lumière depuis très longtemps (Kaddar et al., 2000), peu d’actions semblent avoir été entreprises. Les indigent-e-s, du fait de leur situation socio-économique qui ne leur permet pas de financer leur recours aux soins, ont longtemps été exclu-e-s des systèmes de santé par les politiques requérant le paiement des soins au point de délivrance des services. Néanmoins, dans certains pays, comme au Mali grâce au Régime d’Assistance MEDicale (RAMED) (Touré & Ridde, 2020) ou au Burkina Faso grâce à un programme d’exemption de paiement (Ridde, Yaogo et al., 2010), des politiques visant à exonérer les indigent-e-s du paiement des frais d’utilisation du système de santé ont été instaurées. Cependant, les évaluations des effets de ces programmes ont montré que ces politiques de gratuité n’ont pas permis d’augmenter significativement l’utilisation des services de santé par les indigent-e-s (Atchessi et al., 2016; Beaugé et al., 2020)[2]. Cela peut s’expliquer par le fait qu’ils et elles rencontrent une multitude de barrières, au-delà de la barrière financière, qui les empêchent d’accéder aux services de santé. D’après une étude menée au Burkina Faso, ces indigent-e-s sont souvent des personnes non mariées, veuves ou âgées (Kadio et al., 2014; Ouédraogo et al., 2017). Ils ou elles peuvent faire face à une exclusion sociale, un manque de moyen de transport, des problèmes de mobilité physique, des maladies mentales ou autres, qui entravent leurs capacités à accéder aux soins nécessaires. Dans ces conditions, comment permettre à cette catégorie de population de dépasser les obstacles qu’elle rencontre tout au long du parcours de soins?
Dans les pays à haut revenu, des interventions de navigation en santé se multiplient depuis de nombreuses années pour soutenir l’accès aux soins des populations les plus vulnérables et exclues des systèmes de santé (Valaitis et al., 2017). Elles sont basées sur le travail de navigateurs et navigatrices, qui accompagnent les patientes et patients tout au long de leur parcours de soins pour les aider à surmonter les barrières qu’ils ou elles rencontrent à leur niveau. Ces programmes ont montré de nombreux bénéfices, pouvant notamment aider à réduire les inégalités en santé (Natale-Pereira et al., 2011) et permettre d’agir sur les déterminants sociaux de la santé (Carter et al., 2018). La proximité entre les navigateurs et navigatrices et les patient-e-s leur permet de prendre en compte leurs besoins spécifiques et d’avoir une action ciblée. Cependant, très peu de connaissances sont disponibles sur ce type de programmes dans les pays à faible revenu. L’objectif de notre chapitre est donc de proposer une revue des écrits pour examiner toutes les interventions de navigation mises en œuvre pour des populations pauvres ou vulnérables dans les pays à faible revenu (Louart et al., 2020). Nous avons également, en complément, réalisé des entrevues avec des expert-e-s en santé publique pour réfléchir à comment adapter les actions trouvées dans la littérature à la situation spécifique des indigent-e-s en Afrique subsaharienne (Louart et al., 2021).
Méthode
Cadre d’analyse
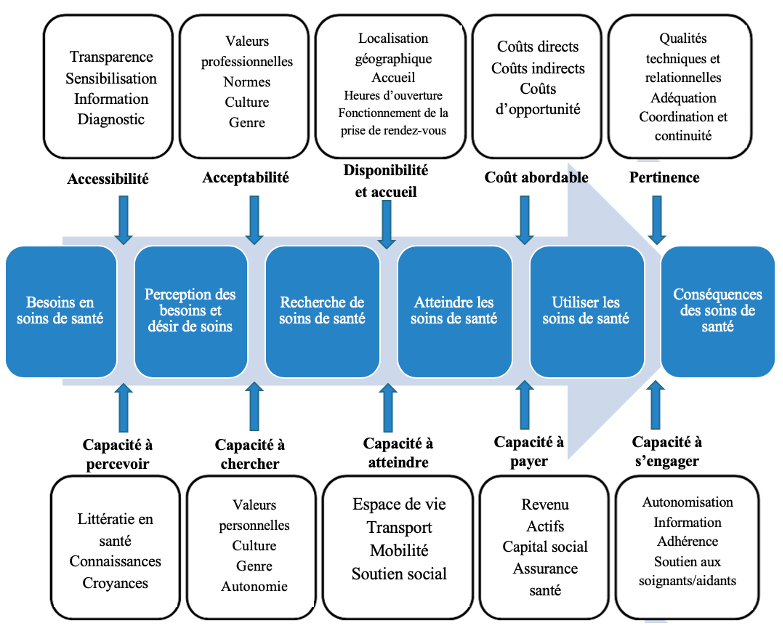
Nous avons choisi de nous appuyer sur le cadre d’analyse de Levesque et al. (2013) (figure 1). Il permet de conceptualiser les différentes dimensions de l’accès aux soins du point de vue des patient-e-s et des services, et d’analyser les barrières à l’accès aux soins en matière de parcours de soins (chaque dimension décrite pouvant correspondre à une étape du parcours). Il met en lumière cinq capacités des patient-e-s à accéder aux soins : capacité à percevoir, à chercher, à atteindre, à payer et à s’engager. Ces cinq capacités sont en lien avec cinq caractéristiques du système de santé : accessibilité, acceptabilité, disponibilité et accueil, coût et pertinence/adéquation et qui, ensemble, déterminent les possibilités d’accès des patient-e-s aux services de santé. Dans le cadre de cette recherche, nous nous sommes focalisé-e-s sur les capacités des patient-e-s (en bas du schéma), plutôt que sur les caractéristiques liées au système de santé (en haut du schéma), car les navigateurs et navigatrices agissent plutôt sur les barrières à l’accès aux soins au niveau des patient-e-s, et n’ont souvent pas le rôle ni le pouvoir d’agir directement sur les caractéristiques des systèmes de santé (par exemple sur le choix de la localisation des établissements de santé ou sur le coût des soins).
Revue des écrits
Nous avons réalisé une revue exploratoire (scoping review), un type spécifique de revue des écrits, qui se base sur un protocole de recherche précis et vise l’exhaustivité et l’objectivité des références scientifiques collectées. Nous nous sommes appuyé-e-s sur la méthode développée par Arksey et O’Malley (2005) et avons cherché dans neuf bases de données scientifiques les articles liés aux quatre concepts clés nécessaires pour répondre à notre question de recherche (navigation/navigateur-navigatrice, santé, pauvre/vulnérable et pays à faible revenu), à savoir : « que sait-on des interventions de navigation en santé en faveur de l’accès aux systèmes de santé pour les populations pauvres/vulnérables dans les pays à faible revenu? » Nous avons défini la navigation en santé comme une intervention impliquant une personne, un groupe de personnes ou une organisation, qui vise à promouvoir l’accès aux services de santé aux personnes qui sont déconnectées (marginalisées, exclues) des systèmes de santé en agissant sur au moins deux des cinq capacités nécessaires pour accéder aux services de santé, telles que définies par Levesque et al. (2013) (Louart et al., 2020). Pour plus de détails sur la méthodologie utilisée, voir Louart et al. (2020).
Recherche qualitative
Nous avons également réalisé 22 entretiens avec des expert-e-s en santé publique, spécialistes des pays africains et disposant d’une expertise sur la situation d’indigence. Parmi ces 22 expert-e-s, 12 sont des chercheurs et chercheuses et 10 sont des personnes qui travaillent dans des institutions spécialisées sur la santé dans les pays africains; 11 sont Africain-e-s et 11 sont Européen-ne-s; huit sont des femmes et 14 sont des hommes. Nous avons également utilisé le cadre de Levesque et al. (2013) pour construire nos guides d’entretien et pour analyser les entrevues. Tous les entretiens ont été intégralement retranscrits et analysés avec un logiciel d’analyse des données qualitatives (NVivo12). Pour plus de détails sur la méthodologie utilisée, voir Louart, Bonnet, Kadio et Ridde (2021).
Résultats
Quelles sont les connaissances existantes sur ce type d’intervention?
La recherche que nous avons effectuée dans les bases de données nous a permis de trouver 2184 articles. Nous les avons sélectionnés selon des critères bien définis liés à leur pertinence pour notre recherche et avons finalement inclus 60 articles dans la revue pour les analyser. Ces 60 articles reportent les résultats de 48 interventions de navigation en santé (parfois plusieurs articles étaient à propos de la même intervention) dans 16 pays à faible revenu : Burkina Faso, Ethiopie, Guinée-Bissau, Haïti, Liberia, Malawi, Mozambique, Népal, Niger, Rwanda, République Démocratique du Congo, Sierra Leone, Tanzanie, Togo, Uganda et Zimbabwe. Très peu d’articles faisaient référence au terme de navigation en santé et seul un a mobilisé ce terme pour décrire l’intervention mise en œuvre (Matousek et al., 2017). Cela montre que malgré la popularité croissante de ce terme dans les pays à haut revenu pour décrire ce type d’intervention, ce vocabulaire est très peu mobilisé pour décrire le même type d’action dans les pays à faible revenu.
Parmi les interventions de navigation que nous avons trouvées dans la littérature et qui ont été mises en œuvres dans les pays à faible revenu, aucune ne cible spécifiquement les indigent.e.s ou les personnes âgées. Les trois principales cibles de ces programmes sont les personnes vivant avec le VIH, les femmes enceintes et les enfants de moins de cinq ans. Ainsi, on peut constater que, comme la plupart des interventions en santé publique, celles-ci se focalisent sur des publics qualifiés de vulnérables par les politiques publiques ou sur des maladies épidémiques telles que le VIH/SIDA. Mais les populations les plus démunies sont encore une fois hors du spectre des bénéficiaires.
Nous avons classé les interventions selon les capacités des patient-e-s à accéder aux services de santé (décrites par Levesque et al. (2013)) sur lesquelles elles agissent. Nous avons trouvé que toutes les interventions (48) agissent sur la capacité à percevoir, six ciblent la capacité à chercher, 34 la capacité à atteindre, huit la capacité à payer et 30 la capacité à s’engager. Aucune intervention trouvée dans la littérature n’agit sur toutes les capacités à la fois. On peut donc constater que c’est sur la capacité à chercher que le moins d’interventions agissent. La capacité à payer, quant à elle, est également moins ciblée par les interventions, mais cela peut s’expliquer par le fait que les mesures d’exemption sont plus souvent liées directement aux systèmes de santé (politiques d’exemption de paiement, etc.) plutôt qu’à des actions sur les capacités des individus (activités génératrices de revenu pour financer les soins de santé, distribution de coupons pour financer les soins, etc). Le tableau 1 présente des exemples d’actions mises en œuvre pour agir sur chacune des capacités à accéder aux soins, trouvées dans les écrits scientifiques (pour une liste plus exhaustive, voir Louart et al. (2020)).

Concernant les types de navigateurs et navigatrices que nous avons pu relever dans la littérature, nous avons trouvé que la plupart du temps ce rôle était occupé par des agent-e-s de santé communautaire. Quand leur genre était mentionné dans les articles (ce qui était le cas pour 24 interventions sur les 48 identifiées), nous avons pu constater que ce statut était plus souvent endossé par des femmes : exclusivement des femmes pour huit interventions, majoritairement des femmes (plus de 50%) pour sept, majoritairement des hommes pour trois, et à la fois des hommes et des femmes (sans précision) dans six interventions. Parfois, les actions de navigation étaient mises en œuvre par des pair-e-s navigateurs ou navigatrices, c’est-à-dire des personnes qui ont eu l’expérience d’une situation médicale similaire à celle vécue par les personnes qu’elles conseillent et supportent. Cela était notamment le cas dans le cadre d’interventions de navigation ciblant des femmes enceintes ou des personnes atteintes du VIH. Ces navigatrices et navigateurs peuvent être des volontaires, percevoir des compensations en nature (par exemple un vélo pour les aider dans leurs déplacements) ou se voir attribuer une rémunération. Cette rétribution est parfois un simple bonus ou compensation, mais dans certains cas (peu nombreux) les navigateurs et navigatrices recevaient un salaire pour leur travail.
Concernant les évaluations de ces interventions, elles se focalisent majoritairement sur la mesure de l’efficacité de ces programmes. Très peu d’évaluations mesurent l’équité des actions. Néanmoins, le peu d’évaluations qui ont analysé l’équité montrent des résultats prometteurs, puisque les interventions ont bénéficié à certaines des populations les plus démunies. Par exemple, une intervention de lutte contre la tuberculose en Éthiopie a permis d’améliorer l’accès aux soins de personnes qui étaient jusque-là exclues des services de santé (Datiko et al., 2015). Une autre intervention qui ciblait les femmes enceintes au Népal et au Malawi a permis d’améliorer au moins autant la situation des groupes les plus marginalisés que celles des femmes les mieux loties (Houweling et al., 2019).
Globalement, les évaluations des interventions montrent de très bons résultats relatifs à l’amélioration du nombre de personnes qui a accès aux soins, la réduction de la mortalité, l’augmentation des taux d’utilisation des services, la réduction du temps avant d’utiliser les services de santé, l’amélioration de l’adhésion au traitement, etc. Les interventions sont majoritairement considérées comme ayant un bon rapport coût-efficacité et sont le plus souvent jugées acceptables pour les navigateurs et navigatrices et les bénéficiaires. Le rôle des navigateurs et navigatrices leur permet de créer un pont entre les familles et les centres de santé (Mukherjee & Eustache, 2007) et de fournir un soutien économique, psychologique, matériel et émotionnel (Muzyamba, 2019). Leur proximité avec les patient-e-s peut créer un désir de réciprocité qui peut favoriser leur participation et implication dans le programme (Ware et al., 2016).
Certains effets négatifs ont néanmoins été relevés dans les articles comme ayant compromis ou entaché le succès des programmes de navigation. Par exemple, du fait de leur statut de volontaire, les navigatrices et navigateurs doivent parfois s’absenter fréquemment pour réaliser d’autres activités génératrices de revenus, ce qui peut influencer leur capacité à répondre aux besoins des patient-e-s (Altaras et al., 2017). Certains articles mettent également en avant le fait que les communautés engagées dans le programme avaient certaines attentes vis-à-vis des navigateurs et navigatrices qui allaient au-delà du rôle qui leur avait été attribué, comme par exemple la distribution de médicaments, et que cela, ou le manque de bénéfice financier à la participation à l’intervention par exemple, pouvait entraver la motivation des personnes à s’engager dans le programme (Asher et al., 2018; Musinguzi et al., 2017).
Nous avons pu relever certains éléments clés pour favoriser la réussite des interventions de navigation. D’abord, il est souhaitable que les navigateurs et navigatrices soient familiers et familières avec le contexte des patient-e-s désavantagé-e-s et pas trop éloigné-e-s de leur situation socio-économique (Busza et al., 2018; Mukherjee & Eustache, 2007) même s’ils ou elles peuvent être plus éduqué-e-s et plus mobiles au sein de la communauté. Ils ou elles doivent être déployé-e-s de façon stratégique afin de pouvoir atteindre les zones géographiques où se situent les populations les plus démunies, être disponibles la plupart du temps et facilement localisables (Altaras et al., 2017). S’ils ou elles sont issu-e-s de la communauté, cela peut aider à réduire l’isolation sociale des patient-e-s ou leur stigmatisation (Behforouz et al., 2004). Cependant, il est essentiel de prendre en compte les enjeux de pouvoir et les biais politiques qui peuvent influencer leur processus de sélection. Un autre élément important est la reconnaissance du statut du navigateur ou de la navigatrice par la fourniture d’un contrat ou d’une attestation garantissant la formation effectuée qui permet de rassurer la communauté sur leurs compétences (Altaras et al., 2017) et par le versement d’une rémunération adéquate pour s’assurer de leur disponibilité et pour maintenir leur motivation (Besada et al., 2018). Le lien entre les navigatrices et navigateurs et les professionnel-le-s de santé est aussi crucial pour la bonne conduite de ces programmes. Cependant, ce lien est complexe à entretenir : des réunions fréquentes peuvent être un élément important de la réussite du programme (Ferrand et al., 2017), mais les communautés peuvent aussi parfois voir d’un mauvais œil les « alliances » entre les navigateurs et navigatrices et les structures sanitaires formelles (Musinguzi et al., 2017).
Certains facteurs ont été mis en avant dans les articles comme pouvant permettre de s’assurer que ces interventions bénéficient aux plus démuni-e-s : adapter les outils et lieux de communication, mobiliser une approche participative pour définir les activités mises en œuvre, prendre en compte les besoins spécifiques rencontrés par les catégories socio-économiques les plus basses (Kassam et al., 2017), sélectionner des navigatrices et navigateurs pas trop différent-e-s des participant-e-s (Houweling et al., 2016), et s’assurer que l’intervention couvre tout le monde tout en ayant une attention spécifique envers les personnes les plus vulnérables (Houweling et al., 2019).
Comment adapter ces interventions pour les indigent-e-s en Afrique subsaharienne?
À partir des informations que nous avons pu recueillir sur les programmes de navigation en santé dans les pays à faible revenu, et puisqu’aucune intervention ne ciblait spécifiquement les indigent-e-s, nous avons demandé aux expert-e-s s’ils ou elles trouvaient que ce type de programme était pertinent à mettre en œuvre pour les indigent-e-s en Afrique subsaharienne. Et dans l’affirmative, comment les actions mises en œuvre pour d’autres populations vulnérables pourraient être adaptées pour cette catégorie de population.
Les expert-e-s ont d’abord souligné que les indigent-e-s faisaient face à de nombreux obstacles qui placent la santé au second plan face à d’autres priorités, comme le fait de pouvoir se nourrir : « le recours aux soins c’est comme un luxe. Donc quand tu es malade, la première chose que tu te dis c’est que ça va passer, et tu essaies de supporter ça un certain temps. » (experte interrogée 3, E.3) Pour expliquer le fait que les indigent-e-s ne recourent pas aux soins même quand ils sont gratuits, les expert-e-s ont mis en lumière qu’« il y a une exclusion financière, mais il y a aussi une exclusion sociale, culturelle, politique, etc. Donc agir sur une des dimensions est pertinent, mais souvent pas suffisant. » (E.9) Ils ou elles ont ensuite cité plusieurs exemples de barrières qui peuvent entraver l’accès aux soins des indigent-e-s, comme le manque d’informations sur leur droit à la gratuité (quand il existe) et sur les règles de fonctionnement du système de santé, la peur d’être mal reçu-e et d’être discriminé-e, l’auto-stigmatisation, la distance géographique du centre de santé, le manque d’accompagnement pour se rendre au centre du fait de leur isolation sociale, la mauvaise qualité des soins reçus due à leur relation inégale avec les professionnel-le-s de santé, etc. La majorité des expert-e-s ont donc trouvé que des interventions de type navigation en santé étaient extrêmement pertinentes à mettre en œuvre pour les indigent-e-s. En effet, pour agir sur la multitude de barrières à l’accès aux soins qu’ils ou elles rencontrent tout au long de leur parcours de soins, un soutien à chaque étape de ce parcours a semblé crucial, d’autant plus que ce sont des gens qui « sont sans voix, qui se disent que dans tous les cas personne ne les voit, rien n’est fait pour eux » (E.4). Ce soutien nécessaire, et qui ne doit pas uniquement se cantonner au domaine de la santé mais doit s’intégrer dans une vision plus holistique de la situation d’indigence, pourrait donc être fourni par un navigateur ou une navigatrice.
Nous avons ensuite discuté avec les expert-e-s sur la pertinence des actions identifiées grâce à la revue des écrits pour dépasser tous ces obstacles et agir sur chaque capacité à l’accès aux soins décrite dans le cadre de Levesque et al. (2013). Seule la capacité à payer n’a pas été abordée en profondeur au cours des entretiens, car certains pays (comme le Burkina Faso ou le Mali par exemple) ont déjà des programmes d’exemption du paiement pour les indigent-e-s qui permettent théoriquement de lever cette barrière. Dans tous les cas, les expert-e-s ont souligné que la gratuité des soins était un prérequis nécessaire pour cette catégorie de population, car elle est en « incapacité durable de payer le minimum des frais médicaux » (Kaddar et al., 2000).
Capacité à percevoir
Concernant la capacité à percevoir, qui est celle sur laquelle le plus d’interventions de navigation agissent d’après la revue des écrits effectuée, les expert-e-s ont expliqué qu’il était nécessaire d’agir sur cette capacité, mais que ce n’était qu’une étape dans le parcours de soins. Il ne faut pas uniquement se focaliser sur le fait d’informer sur les possibilités de recours aux soins en se basant simplement sur l’idée que ces personnes ne sont pas informées. Ils ou elles ont expliqué que le non-recours aux soins est souvent lié à beaucoup d’autres barrières que celle de l’information et qu’il ne faut pas sous-estimer les difficultés rencontrées : « par souci d’efficience et de retour sur argent investi, c’est plus facile de dire que le pauvre n’est pas informé et donc de l’informer et d’avoir ce sentiment un peu de bienfaisance, un bon samaritain, on va informer ce pauvre souvent analphabète […] c’est vraiment une vision réductrice et une simplification d’un problème et d’une problématique bien plus complexe que ça » (E.17). Néanmoins, pour agir sur cette capacité, ce qui a été majoritairement recommandé est d’adopter une approche de proximité car « ce n’est pas des gens qu’on peut, comme les autres publics cibles, mobiliser facilement. Il faut aller vers eux forcément » (E.10). Ce type d’approche devrait permettre de prendre en compte la situation globale des indigent-e-s (au-delà du domaine de la santé) afin d’adapter les informations et d’évaluer les possibilités concrètes d’application par les indigent-e-s des conseils prodigués. Plusieurs expert-e-s ont souligné qu’il serait pertinent, si le contexte le permet, de faire un lien avec l’action sociale locale. Les personnes interrogées ont également expliqué que le fait d’organiser des actions uniquement pour les indigent-e-s pouvait accentuer leur stigmatisation et qu’il était plus judicieux d’avoir à la fois une action ciblée pour être sûr-e d’atteindre les indigent-e-s, car il est probable qu’ils ou elles ne se rendent pas aux mobilisations communautaires : « pendant les rencontres qu’on va faire, ils ne seront pas là-bas, ils seront vraiment ailleurs » (E.4); mais également de promouvoir leur intégration sociale en organisant des activités au niveau de la communauté et en s’assurant de leur participation.
Capacité à chercher
À propos de la capacité à chercher, la revue des écrits nous a montré que peu d’interventions de navigation agissent spécifiquement sur cette capacité à l’accès aux soins. D’après les expert-e-s, cela peut s’expliquer par le fait qu’agir sur de tels déterminants de l’accès aux soins nécessite souvent une action qui soit intersectorielle et sur un temps long, qui soit très adaptée au contexte car « toutes ces questions de valeurs personnelle, culture, genre, autonomie, c’est très lié au contexte direct, et les interventions de santé ont tendance à être souvent très standardisées » (E.11), et qui requiert du « courage politique » (E.22) car ce sont des sujets sensibles à aborder. De plus, il faudrait nécessairement adopter une approche participative et impliquer les bénéficiaires dans l’élaboration des programmes, ce qui est encore trop peu fait : « on confectionne des programmes et des projets, et puis on met en œuvre sans vraiment prendre le point de vue des bénéficiaires. […] si on les associait, si on élaborait de façon participative les projets, je pense qu’il y aurait des interventions qui auraient pu aussi s’intéresser à la capacité à chercher, notamment les valeurs, la culture, etc. » (E.13). Néanmoins, parmi les actions proposées, celles qui ont semblé les plus pertinentes à mettre en œuvre pour les indigent-e-s sont d’adapter les actions et mobilisations aux différents groupes culturels, de porter une attention particulière aux problématiques liées au genre qui peuvent être une barrière importante dans le parcours de soins, et d’aider à remplir les papiers administratifs requis pour se faire soigner. Concernant cette dernière proposition, les avis étaient mitigés, certain-e-s expert-e-s trouvant cela très pertinent, même au-delà du domaine de la santé (pour accéder aux services sociaux, bénéficier de programmes d’aide, etc.), alors que d’autres ont trouvé que dans certains contextes, ce n’était pas forcément utile car très peu de documents étaient requis et qu’ils étaient souvent complétés par les professionnel-le-s de santé.
Capacité à atteindre
Soutenir les indigent-e-s dans leur déplacement et transport jusqu’au centre de santé, c’est-à-dire agir sur leur capacité à atteindre les formations sanitaires, a semblé un élément très important à mettre en œuvre pour les expert-e-s. Néanmoins, ce type d’action a soulevé des questionnements, par exemple sur la façon de financer et d’organiser le transport pour qu’il soit pérenne. Il a été souligné que mettre en place un système de transport uniquement pour les indigent-e-s n’était pas très pertinent, car ils et elles ne sont que quelques-un-e-s par village, donc le système ne serait pas viable, et qu’en plus de cela ce transport devrait pouvoir bénéficier à tout le monde dans un souci d’équité considérant que la plupart des gens en ont besoin. D’après les personnes rencontrées, l’idéal serait donc d’organiser un système de transport qui bénéficie à tout le monde et dont les indigent-e-s seraient exempté-e-s de paiement. Mais au-delà d’un transport physique jusqu’à l’établissement de santé, les expert-e-s ont jugé crucial qu’un accompagnateur ou une accompagnatrice soit présent-e durant son parcours jusqu’au centre de santé :
Je pense que l’élément déclencheur c’est vraiment : il y a une personne en face de la personne qui va la prendre par la main, et qui va lui dire : voilà, on y va. Sinon, il y aura toujours d’autres priorités finalement que d’aller se faire soigner. (E.6)
En plus de cela, ce navigateur ou cette navigatrice pourrait guider les indigent-e-s au sein des centres de santé (notamment dans les plus grosses structures) afin de les orienter vers les personnes et services adéquats. Sa présence pourrait même peut-être aider à atténuer les mauvais traitements dont les indigent-e-s sont souvent victimes :
ils sont très vite maltraités, dès qu’ils sont indigents. On va d’abord les questionner, s’assurer qu’ils sont indigents, ils vont voir l’assistante sociale, ça devient vite une pyramide à franchir. C’est vrai que d’avoir cet acteur qui serait là pour guider les indigents qui ont été ciblés, c’est pour moi une bonne idée. (E.17)
De plus, cet accompagnement ne doit pas forcément être réitéré à chaque visite médicale mais plutôt être vu comme un premier pas nécessaire : « très souvent, les indigents sont des gens qui ont perdu toute confiance en eux-mêmes. Et donc il s’agit de rétablir un tout petit peu cette confiance en soi et il ne faut pas, pour le reste de la vie, tenir les gens par la main. » (E.9).
Capacité à s’engager
Enfin, le moyen le plus pertinent pour agir sur la capacité à s’engager des indigent-e-s est, d’après les expert-e-s, d’apporter un soutien individualisé, notamment via des visites à domicile, car « contrairement à ce qu’on voit souvent dans certains cas de pathologies, chaque indigent constitue un cas […] Si chaque indigent constitue un cas, il faut que cette approche soit vraiment individualisée, pour ne pas noyer certaines situations dans d’autres. » (E.15). Lors de ces visites, il a été jugé important d’informer sur les effets positifs de l’adhésion au traitement et sur les potentiels effets secondaires des médicaments, et de laisser une grande place à l’écoute afin de discuter des barrières à l’adhésion au traitement et de réfléchir à la mise en place de solutions pour dépasser ces barrières. Apporter un soutien psychologique a aussi été souligné comme quelque chose d’important. Certain-e-s expert-e-s ont également trouvé que, lors de visites quotidiennes au domicile des patient-e-s, il était pertinent que les navigateurs ou navigatrices puissent observer la prise de médicaments, car certain-e-s indigent-e-s peuvent souffrir de problèmes de santé mentale ou liés à l’âge qui peuvent rendre difficile le suivi du traitement et le respect des dosages. Cependant, d’autres ont trouvé que cela relevait d’une sorte de « paternalisme » (E.6) ou de « police sanitaire » (E.7) et que cela n’était pertinent qu’en cas d’épidémie qu’il fallait contenir, et non pas pour les maladies dont souffrent la plupart du temps les indigent-e-s :
un patient qui souffre d’une hypertension ou qui souffre d’autre chose, bon, évidemment, il a besoin de prendre ses médicaments tous les jours, mais le risque n’est pas le même pour la communauté et pour lui-même, on n’a pas besoin de le suivre de manière aussi précise et continue. (E.7)
En revanche, plusieurs interrogé-e-s ont mis en lumière le fait que les conséquences des difficultés socio-économiques rencontrées par les indigent-e-s, comme l’incertitude sur la possibilité de prendre trois repas par jour, pouvaient les empêcher de prendre correctement leurs médicaments ou entraîner des effets secondaires néfastes. Il a donc été également recommandé de prendre particulièrement en compte ces aspects, par exemple en distribuant de la nourriture aux patient-e-s lors des visites à domicile, afin de leur permettre de suivre correctement leur traitement et pour leur apporter un soutien supplémentaire.
Discussion
Notre recherche visait à présenter les connaissances scientifiques existantes sur la navigation en santé dans les pays à plus faible revenu. Les résultats montrent, alors même que ce type de programme est conçu pour bénéficier aux populations les plus vulnérables, que les indigent-e-s ne sont jamais la cible spécifique de ces interventions. Alors que, du fait de leur situation socio-économique défavorable et de l’exclusion multidimensionnelle qu’ils ou elles subissent, les indigent-e-s auraient d’autant plus besoin d’un soutien pour leur permettre d’accéder aux services de santé, cette catégorie de population demeure encore et toujours invisibilisée et peu prise en compte dans les programmes et politiques de santé. Cependant, même s’ils ou elles n’étaient pas la cible spécifique des interventions trouvées dans les écrits scientifiques, les résultats de certaines évaluations montrent que ce type d’actions peut bénéficier aux plus démuni-e-s et permettre d’agir en faveur de l’équité en santé. Nous avons donc discuté avec les expert-e-s en santé publique de la façon dont les indigent-e-s pourraient être mis-es au centre de ces programmes de navigation, afin d’adapter les actions à engager en fonction de leurs besoins spécifiques. Cette action ciblée vers les plus démuni-e-s peut être liée au concept d’universalisme proportionné (Marmot et al., 2010). L’idée est d’agir pour améliorer la situation de tous et de toutes, en mettant en œuvre des actions qui doivent bénéficier à tout le monde, mais également de prendre en compte le fait que les besoins soient différents et que des actions strictement non ciblées pourraient laisser de côté les personnes qui ont besoin d’un soutien spécifique. Pour réduire les inégalités en santé, il est donc important d’avoir à la fois une action universelle, mais également différenciée en fonction des différents niveaux de besoins. Pour soutenir les indigent-e-s d’Afrique subsaharienne dans leurs parcours de soins et répondre à leurs besoins précis, des interventions de navigation en santé pourraient être une solution. Les expert-e-s ont donné de précieuses indications sur les approches et les types d’actions à privilégier pour être sûr-e-s que les actions mises en œuvre bénéficient réellement à ces personnes. Ces entretiens ont effectivement mis en lumière que les activités prévues pour d’autres publics cibles comme les femmes enceintes, les enfants, les personnes vivant avec le VIH ou autres, doivent nécessairement être adaptées aux besoins et à la situation distinctive des indigent-e-s. Une approche individualisée, holistique, qui prend en compte les défis quotidiens rencontrés par les indigent-e-s (par exemple, le manque de lien social et de nourriture, les maladies chroniques, etc.) est ce qui a été privilégié par les expert-e-s interrogé-e-s. Les navigateurs et navigatrices pourraient ici jouer un rôle crucial de soutien et d’accompagnement dont les indigent-e-s ont particulièrement besoin.
Les interventions de navigation sont des programmes qui se basent sur des principes communs, notamment l’accompagnement des populations les plus vulnérables dans leurs démarches d’accès aux soins, mais elles peuvent prendre de multiples formes (différents types d’actions, de navigateurs et de navigatrices, de modalités d’intervention, etc.). Les entretiens avec les expert-e-s fournissent des conseils précieux pour guider la réflexion sur les interventions à mettre en œuvre, tout en laissant la place pour une évaluation locale des besoins afin d’adapter les actions spécifiques aux différents contextes et situations rencontrées localement. Bien sûr, la navigation en santé se focalise surtout sur l’amélioration des capacités des patient-e-s à accéder aux services de santé. Aussi, nous sommes conscient-e-s que les problèmes au niveau des systèmes de santé (fonctionnement et localisation des centres, prix des médicaments, disponibilité des professionnel-le-s de santé, etc.) doivent également être résolus. Cependant, tester des interventions de navigation pour les indigent-e-s en Afrique subsaharienne représenterait un grand pas en avant pour agir pour la couverture santé universelle et enfin inclure cette catégorie de population dans les politiques de santé.
Conclusion
Alors que des interventions de navigation en santé, en s’appuyant sur le soutien et l’accompagnement de navigatrices et navigateurs, pourraient aider les indigent-e-s à dépasser la multitude de barrières non-financières qu’ils ou elles rencontrent tout au long de leurs parcours de soins, notre revue des écrits a montré qu’aucune intervention de navigation en santé dans les pays à faible revenu ne ciblait spécifiquement les indigent-e-s. Ce manque d’attention porté à cette catégorie de population et son exclusion de la plupart des politiques publiques ne sont pas nouveaux. Nos entretiens avec des expert-e-s ont permis de proposer des lignes directrices pour mettre en œuvre des programmes de navigation adaptés à la situation spécifique des indigent-e-s en Afrique subsaharienne. Il est crucial d’intégrer ces indigent-e-s dans tous les programmes visant à la couverture santé universelle et d’ajouter des actions alignées sur leurs besoins. Initier la mise en œuvre d’interventions de navigation en santé pour cette catégorie de population devrait être un premier pas en ce sens.
Remerciements
Nous souhaitons remercier EuropeAid qui a participé au financement de cette recherche dans le cadre d’un fonds pour la création d’un observatoire territorial de la gratuité des soins pour les indigent-e-s (http://www.origine-burkina.org); et Affaires Mondiales Canada qui a également soutenu cette recherche via le financement du projet TOPICs (TechnOlogie PartIcipation Citoyenne en santé) (http://www.topics-sante.net/).
Nous voulons également dire un grand merci à toutes les personnes que nous avons interrogées dans le cadre de cette étude, qui nous ont accordé de leur temps pour partager avec nous leur expertise et nous donner de précieux enseignements.
Bibliographie
Altaras, R., Montague, M., Graham, K. et al. (2017). Integrated community case management in a peri-urban setting: A qualitative evaluation in Wakiso District, Uganda. BMC Health Services Research, 17(785), 1–17. https://doi.org/10.1186/s12913-017-2723-0
Arksey, H. & O’Malley, L. (2005). Scoping studies: Towards a methodological framework. International Journal of Social Research Methodology, 8(1), 19–32. https://doi.org/10.1080/1364557032000119616
Asher, L., Hanlon, C., Birhane, R., Habtamu, A., Eaton, J., Weiss, H. A., Patel, V., Fekadu, A. & De Silva, M. (2018). Community-based rehabilitation intervention for people with schizophrenia in Ethiopia (RISE): A 12 month mixed methods pilot study. BMC Psychiatry, 18(250). https://doi.org/10.1186/s12888-018-1818-4
Atchessi, N., Ridde, V. & Zunzunegui, M.-V. (2016). User fees exemptions alone are not enough to increase indigent use of healthcare services. Health Policy & Planning, 31(5), 674–681. https://doi.org/10.1093/heapol/czv135
Beaugé, Y., De Allegri, M., Ouédraogo, S., Bonnet, E., Kuunibe, N. & Ridde, V. (2020). Do targeted user fee exemptions reach the ultra-poor and increase their healthcare utilisation? A panel study from Burkina Faso. International Journal of Environmental Research and Public Health,17(18), 6543. https://doi.org/10.3390/ijerph17186543
Behforouz, H. L., Farmer, P. E. & Mukherjee, J. S. (2004). From directly observed therapy to accompagnateurs: Enhancing AIDS treatment outcomes in Haiti and in Boston. Clinical Infectious Diseases, 38(suppl_5), S429–S436. https://doi.org/10.1086/421408
Besada, D., Goga, A., Daviaud, E. et al. (2018). Roles played by community cadres to support retention in PMTCT Option B+ in four African countries: A qualitative rapid appraisal. BMJ Open, 8(3). https://doi.org/10.1136/bmjopen-2017-020754
Busza, J., Dauya, E., Bandason, T. et al. (2018). The role of community health workers in improving HIV treatment outcomes in children: Lessons learned from the ZENITH trial in Zimbabwe. Health Policy & Planning, 33(3), 328–334. https://doi.org/10.1093/heapol/czx187
Carter, N., Valaitis, R. K., Lam, A., Feather, J., Nicholl, J. & Cleghorn, L. (2018). Navigation delivery models and roles of navigators in primary care: A scoping literature review. BMC Health Services Research, 18(96). https://doi.org/10.1186/s12913-018-2889-0
Datiko, D. G., Yassin, M. A., Tulloch, O. et al. (2015). Exploring providers’ perspectives of a community based TB approach in Southern Ethiopia: Implication for community based approaches. BMC Health Services Research, 15(501), 1–9. https://doi.org/10.1186/s12913-015-1149-9
Ferrand, R. A., Simms, V., Dauya, E. et al. (2017). The effect of community-based support for caregivers on the risk of virological failure in children and adolescents with HIV in Harare, Zimbabwe (ZENITH): An open-label, randomised controlled trial. The Lancet Child and Adolescent Health, 1(3), 175–183. Scopus. https://doi.org/10.1016/S2352-4642(17)30051-2
Houweling, T. A. J., Looman, C. W. N., Azad, K. et al. (2019). The equity impact of community women’s groups to reduce neonatal mortality: A meta-analysis of four cluster randomized trials. International Journal of Epidemiology, 48(1), 168–182. https://doi.org/10.1093/ije/dyx160
Houweling, T. A. J., Morrison, J., Alcock, G. et al. (2016). Reaching the poor with health interventions: Programme-incidence analysis of seven randomised trials of women’s groups to reduce newborn mortality in Asia and Africa. Journal of Epidemiology and Community Health, 70(1), 31–41. https://doi.org/10.1136/jech-2014-204685
Kaddar, M., Stierle, F., Schmidt-Ehry, B. & Tchicaya, A. (2000). L’accès des indigents aux soins de santé en Afrique subsaharienne. Revue Tiers Monde, 41(164), 903–925. https://doi.org/10.3406/tiers.2000.1444
Kadio, K., Ridde, V. & Samb, O. M. (2014). Les difficultés d’accès aux soins de santé des indigents vivant dans des ménages non pauvres. Santé Publique, 26(1), 89–97.
Kassam, D., Berry, N. S. & Dharsee, J. (2017). Transforming breast cancer control campaigns in low and middle-income settings: Tanzanian experience with ‘Check It, Beat It.’ Global Public Health, 12(2), 156–169. https://doi.org/10.1080/17441692.2016.1170182
Levesque, J.-F., Harris, M. F. & Russell, G. (2013). Patient-centred access to health care: Conceptualising access at the interface of health systems and populations. International Journal for Equity in Health, 12(18). https://doi.org/10.1186/1475-9276-12-18
Louart, S., Bonnet, E. & Ridde, V. (2020). Is patient navigation a solution to the problem of ‘leaving no one behind’? A scoping review of evidence from low-income countries, Health Policy & Planning, 36(1), 101–116. https://doi.org/10.1093/heapol/czaa093
Louart, S., Bonnet, E., Kadio, K. & Ridde, V. (2021). How could patient navigation help promote health equity in sub-Saharan Africa? A qualitative study among public health experts. Global Health Promotion, 28(1), 75-85. https://doi.org/10.1177/1757975920980723
Marmot, M., Allen, J., Goldblatt, P., Boyce, T., McNeish, D. & Grady, M. (2010). Fair society, healthy lives: Strategic review of health inequalities in England Post-2010. The Marmot Review. https://www.instituteofhealthequity.org/resources-reports/fair-society-healthy-lives-the-marmot-review/fair-society-healthy-lives-full-report-pdf.pdf
Matousek, A., Addington, S., Kahan, J. et al. (2017). Patient navigation by community health workers increases access to surgical care in rural Haiti. World Journal of Surgery, 41(12), 3025–3030. https://doi.org/10.1007/s00268-017-4246-6
Mukherjee, J. S. & Eustache, F. R. E. (2007). Community health workers as a cornerstone for integrating HIV and primary healthcare. AIDS Care, 19(Supp_1), 73–82. https://doi.org/10.1080/09540120601114485
Musinguzi, L. K., Turinawe, E. B., Rwemisisi, J. T. et al. (2017). Linking communities to formal health care providers through village health teams in rural Uganda: Lessons from linking social capital. Human Resources for Health, 15(4), 1–16. https://doi.org/10.1186/s12960-016-0177-9
Muzyamba, C. (2019). “This conflict has turned me into a Doctor, Nurse and Nutritionist at the same time”: How peer support among HIV-positive IDPs created opportunities for care in conflict-stricken Kabaré, Congo DR. BMC Research Notes, 12(126). https://doi.org/10.1186/s13104-019-4162-y
Natale-Pereira, A., Enard, K. R., Nevarez, L. & Jones, L. A. (2011). The role of patient navigators in eliminating health disparities. Cancer, 117(S15), 3541–3550. https://doi.org/10.1002/cncr.26264
Ouédraogo, S., Ridde, V., Atchessi, N., Souares, A., Koulidiati, J.-L., Stoeffler, Q. & Zunzunegui, M.-V. (2017). Characterisation of the rural indigent population in Burkina Faso: A screening tool for setting priority healthcare services in sub-Saharan Africa. BMJ Open, 7(10), e013405. https://doi.org/10.1136/bmjopen-2016-013405
Ridde, V., Haddad, S., Nikiema, B., Ouedraogo, M., Kafando, Y. & Bicaba, A. (2010). Low coverage but few inclusion errors in Burkina Faso: A community-based targeting approach to exempt the indigent from user fees. BMC Public Health, 10(631). https://doi.org/10.1186/1471-2458-10-631
Ridde, V., Yaogo, M., Kafando, Y., Sanfo, O., Coulibaly, N., Nitiema, P. A. & Bicaba, A. (2010). A community-based targeting approach to exempt the worst-off from user fees in Burkina Faso. Journal of Epidemiology and Community Health, 64(1), 10–15. https://doi.org/10.1136/jech.2008.086793
Touré, L. & Ridde, V. (2020). The emergence of the national medical assistance scheme for the poorest in Mali [Sous presse]. https://doi.org/10.21203/rs.3.rs-16164/v1
Valaitis, R. K., Carter, N., Lam, A., Nicholl, J., Feather, J. & Cleghorn, L. (2017). Implementation and maintenance of patient navigation programs linking primary care with community-based health and social services: A scoping literature review. BMC Health Services Research, 17(116). https://doi.org/10.1186/s12913-017-2046-1
Ware, N. C., Wyatt, M. A., Asiimwe, S. et al. (2016). How home HIV testing and counselling with follow-up support achieves high testing coverage and linkage to treatment and prevention: A qualitative analysis from Uganda. Journal of the International AIDS Society, 19(1), 20929. https://doi.org/10.7448/IAS.19.1.20929
WHO. (2005). Sustainable health financing, universal coverage and social health insurance. World Health Assembly, Genève.
- Ce chapitre est une traduction/adaptation de deux articles publiés en anglais et remanié/réduit pour cet ouvrage : Louart, S., Bonnet, E., Kadio K. & Ridde, V. (2021). How could patient navigation help promote health equity in sub-Saharan Africa? A qualitative study among public health experts. Global Health Promotion, 28(1), 75-85. https://doi.org/10.1177/1757975920980723; Louart, S., Bonnet, E. & Ridde, V. (2021). Is patient navigation a solution to the problem of "leaving no one behind"? A scoping review of evidence from low-income countries. Health Policy & Planning, 36(1), 101–116. https://doi.org/10.1093/heapol/czaa093 ↵
- Voir le chapitre de Beaugé et al. ↵

