12. Les visites familiales en période de pandémie de Covid-19 dans deux hôpitaux en France et au Mali
Abdourahmane Coulibaly, Fanny Chabrol, Laurence Touré, Renyou Hou, Boubacar Sidiki Ibrahim Dramé, Kate Zinszer, Valéry Ridde
Résumé
Ce chapitre vise à étudier la façon dont le personnel de santé, les malades et leurs familles ont fait face aux restrictions des visites familiales dans un hôpital français et un hôpital malien pendant la pandémie de Covid-19.
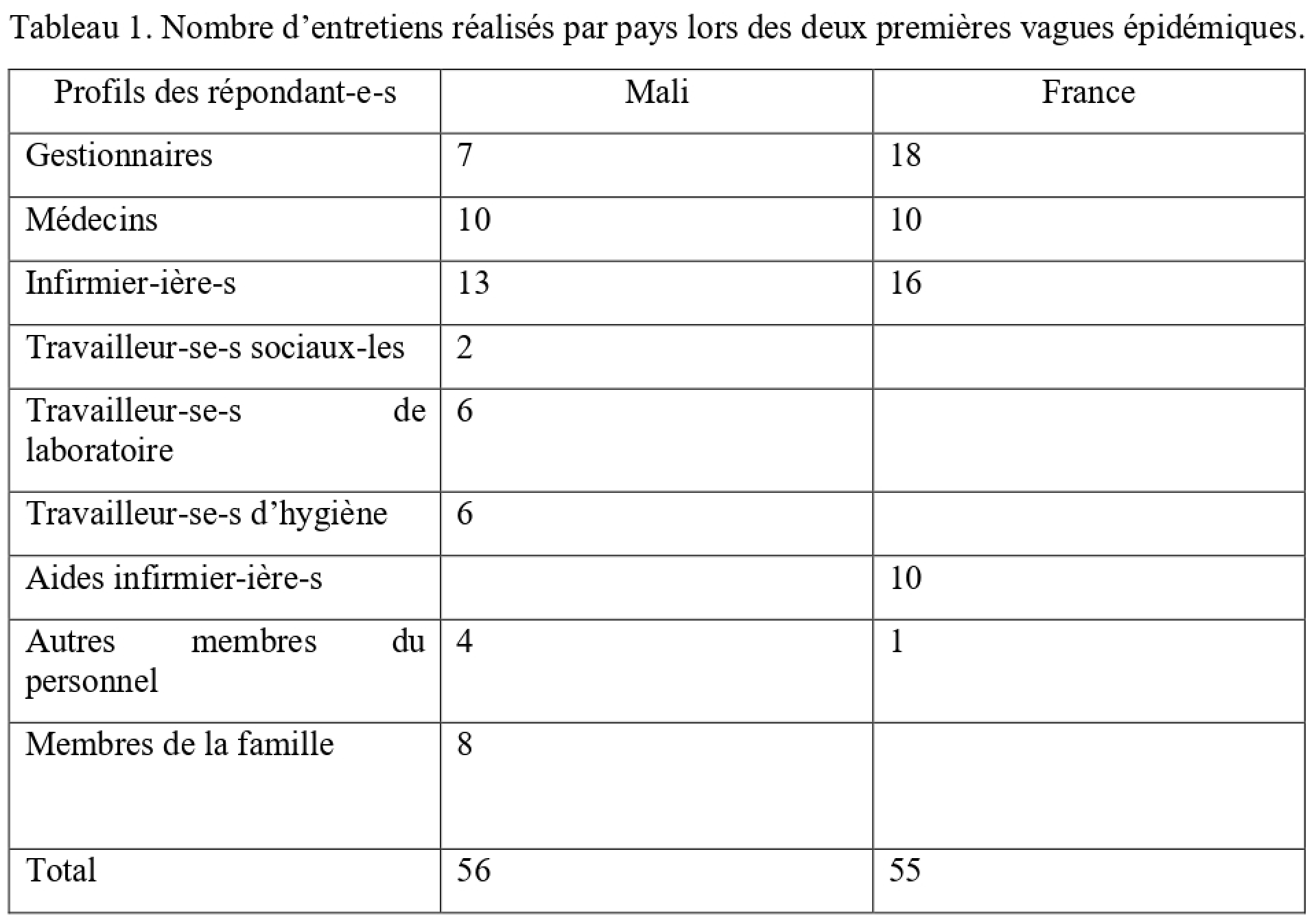
Les données ont été collectées au cours des deux premières vagues pandémiques. Au total, 111 entretiens semi-structurés ont été menés (France = 55, Mali = 56), dont 103 avec le personnel de santé et huit avec des familles. Les enquêteur·rice·s ont effectué 150 jours d’observations sur le terrain (France = 44, Mali = 106).
L’étude a mis en évidence la difficulté, pour le système médico-clinique, de fournir des réponses appropriées aux nombreux besoins émotionnels des patient·e·s dans un contexte de pandémie. Les familles en France ont bénéficié d’un service d’accompagnement pour réduire le stress, alors qu’au Mali, aucune initiative n’a été prise en ce sens. Dans les deux pays, les familles ont souvent communiqué avec leurs proches à distance via les réseaux sociaux. En outre, nos résultats ont montré que la présence et l’implication des familles contribuaient à mieux répondre aux demandes psycho-affectives des malades.[1]
Mots-clés : résilience, hôpitaux, visites familiales, Covid-19
Introduction
En raison de sa position dans la relation de soins, la famille est un élément majeur de la « triade décisionnelle » associant le personnel, le malade et la famille. Le rôle des familles et leur implication dans la négociation des soins ont été particulièrement bien étudiés en Occident (Faizant 2006) et en Afrique (Jaffré et Guindo 2013; Jaffré et al. 2019). Certaines de ces études ont porté sur le rôle de l’entourage familial dans les relations thérapeutiques (Gruénais M.E 1990; Schnitzler 2014).
Les visites familiales ne sont pas effectuées de la même manière partout, et elles ne répondent pas non plus aux mêmes besoins des patient·e·s. Les hôpitaux africains sont habitués à la forte présence familiale autour des malades (Schnitzler 2014). Cette présence massive du cercle familial aide la personne à surmonter le sentiment de solitude (Schnitzler 2014). La nourriture des patient·e·s africain·e·s dépend en grande partie des plats apportés par la famille. En France et en Europe, les familles rendent visite aux patient·e·s sans être tenues de fournir des soins et de la nourriture.
Quelques études ont porté sur la présence des familles à l’hôpital dans le contexte d’une épidémie (N’koué Sambiéni, Danko, et Ridde 2015; Frimpong et Paintsil 2023). Dans le contexte spécifique de la pandémie de Covid-19, des études ont mis en évidence les effets négatifs des restrictions des visites familiales sur les personnels de santé, les malades et les familles (Wendlandt, Kime et Carson 2022). La pandémie de Covid-19 a soulevé des questions sur la place des visites familiales dans les hôpitaux et sur les fonctions associées à ces visites. Les impacts associés à la présence familiale dans les hôpitaux ont été précédemment étudiés. Dans les unités de soins intensifs, la présence familiale a été associée à de meilleurs résultats pour les patient·e·s (Fumagalli et al. 2006; Hendrickson 1987).
Face aux restrictions des visites familiales et aux difficultés psycho-affectives vécues par les patient·e·s, les personnels et les familles des malades ont mis en place des stratégies de résilience. Ces stratégies mobilisées dans des domaines spécifiques, y compris la gestion des visites familiales, contribuent à la résilience globale de l’hôpital (Therrien 2010). Cependant, ces dernières ont rarement été contextualisées dans les études menées sur ce sujet. Ce chapitre vise à combler cette lacune en comparant les stratégies mobilisées par le personnel et les familles au sein de deux hôpitaux, en France et au Mali, pour face aux restrictions des visites familiales lors de l’épidémie de Covid-19.
Méthodes
Cadre de l’étude
Nous avons mené une étude qualitative en grande partie basée sur les approches de l’ethnographie hospitalière. Cette approche met l’accent sur le caractère dynamique et négocié de l’interaction sociale, où le cours de l’interaction n’est jamais fixé mais constamment réadapté, réinvesti et négocié (Long, Hunter, et van der Geest 2008; Zaman 2013; Chabrol et Kehr 2020).
Au Mali, le centre hospitalier universitaire (CHU) a été considéré comme l’un des principaux sites de prise en charge des patient·e·s atteint·e·s de Covid-19 (patient·e·s Covid), avec près de 100 lits hospitalisés. Il disposait d’une unité de triage pour les malades suspect·e·s et d’une unité de traitement. Au 16 juin 2020, le CHU avait reçu 431 patient·e·s Covid.
En France, l’étude a été menée dans l’un des principaux hôpitaux de référence pour la gestion de la Covid-19 dans le nord de Paris, nous l’appellerons ESR (Établissement sanitaire de référence). Lors de la première vague (entre mars et mai 2020), cet hôpital de 900 lits a transformé ses activités pour gérer jusqu’à 323 patient·e·s Covid.
Collecte de données et échantillons
Les données ont été collectées au cours des deux premières vagues pandémiques en 2020. Au total, 111 entretiens semi-structurés ont été menés (France = 55, Mali = 56). La plupart des entretiens ont été menés avec différents personnels de santé (n = 103) mais aussi avec des familles au Mali (n = 8) (Tableau 1). En France, la collecte des données s’est concentrée uniquement sur le personnel de santé.
Les observations ont eu lieu dans ou en dehors des salles de soins, en fonction des possibilités offertes pour décrire les interactions (ce qui est dit, ce qui est fait) du personnel avec les malades ou avec les familles ou les interactions des familles avec les malades, en particulier dans le contexte malien (unité de tri) (Tableau 2).

Résultats
Différents modèles de visites familiales dans les hôpitaux en contexte de Covid-19
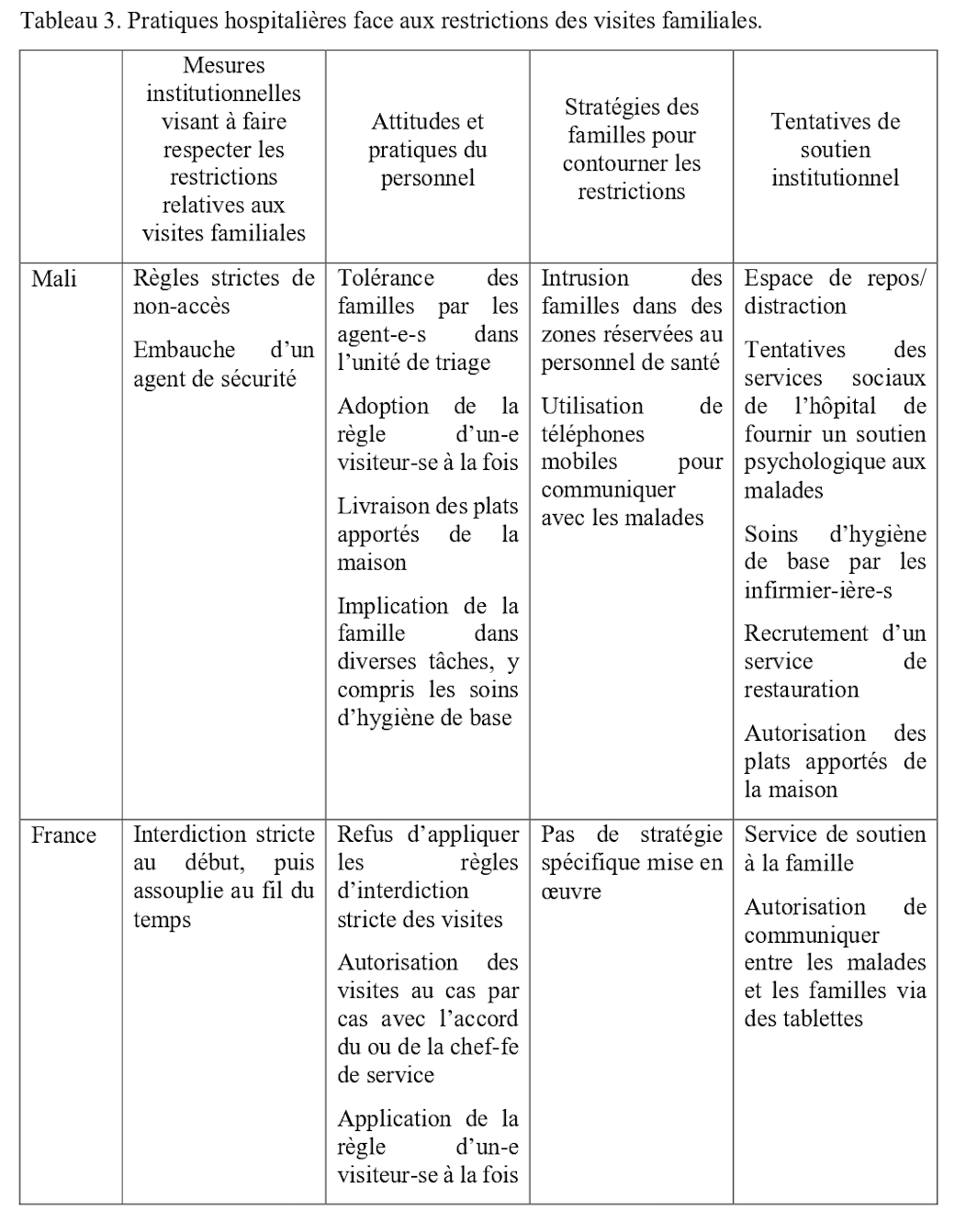
Dans les deux hôpitaux étudiés, diverses mesures ont été mises en place dès le début de la pandémie pour limiter la présence des familles en raison du risque de contamination. Les stratégies appliquées étaient prises par la direction ou par le personnel de l’hôpital.
Au CHU malien, les familles pouvaient seulement accéder à l’unité de triage. Mais cette unité a été soumise à des tentatives de régulation lors de la deuxième vague (entrée autorisée pour un·e seul·e visiteur·euse à la fois). L’accès aux salles de l’unité de prise en charge pour les malades hospitalisé·e·s à la suite d’un test PCR positif a été strictement interdit aux familles des malades dès le départ.
En France, la présence des familles à l’hôpital était très limitée (un·e visiteur·euse par jour), les visites étant autorisées au cas par cas.
En ce qui concerne les visites, en effet, l’ESR a adopté une position extrêmement restrictive… n’autorisant les visites que dans les situations de patients en fin de vie, et de conjoints venant assister à l’accouchement de leur femme. En fait, [l’hôpital P] a adopté une position quelque peu différente. (Responsable du contrôle des infections, France, mai 2020)
La présence d’un membre de la famille était considérée comme une exception. Elle ne visait pas à procurer un accompagnement au ou à la patient·e comme c’était le cas au Mali. Dans le cas français, les mesures de biosécurité mises en œuvre n’ont pas privé les familles d’espace, mais les visites familiales étaient très limitées, contrairement à ce qui s’est passé au Mali. À l’ESR, dans des cas exceptionnels, les proches des malades ont été reçus dans un espace dédié avec quelques commodités (chaises).
Ainsi, les modèles de visites familiales évoqués traduisent deux modèles de régulation. En France, malgré les restrictions, l’hôpital a développé un modèle d’implication familiale dans l’accompagnement des malades en fin de vie et en situation d’accouchement. Au Mali, il n’existait pas de stratégie officielle pour l’implication des familles.
Mesures institutionnelles pour contrôler les mesures de biosécurité
Que ce soit en France ou au Mali, les stratégies appliquées relèvent du plan national Covid-19, de l’hôpital (par exemple, des mesures spécifiques de restriction des visites familiales) ou du personnel (tolérance des visites familiales). Les deux hôpitaux ont pris plusieurs mesures pour apporter un soutien institutionnel aux malades et aux familles, consistant en une série de stratégies visant à atténuer les effets de l’isolement sur les patient·e·s ou à réduire le stress des familles.
En France, où la gravité de la pandémie était beaucoup plus grande qu’au Mali, l’augmentation des décès et des cas de soins intensifs a conduit l’ESR à organiser un service d’accompagnement spécifique aux familles des malades. À partir d’avril 2020, le service des maladies infectieuses et tropicales (SMIT) a mis en place une ligne téléphonique dédiée aux familles de malades hospitalisé·e·s pour les aider à soulager leur stress et leurs soucis. Dans les départements où un nombre important de patient·e·s sont décédé·e·s – soins d’urgence et soins intensifs – un espace isolé a été mis en place pour accueillir les membres de la famille de malades mourant·e·s, qui ont souvent bénéficié d’un temps de visite prolongé avec le soutien attentif des médecins qui répondaient à leurs questions.
Au Mali, ce type de soutien institutionnel aux familles était absent. Au lieu de cela, l’institution a essayé d’exclure les familles de ce processus et de les remplacer par diverses initiatives visant à aider les patient·e·s à faire face aux mesures d’isolement.
Lors d’une de nos réunions, ils ont dit qu’il était tout à fait possible de prendre soin de patients à 100 % et que cette pandémie de Covid-19 venait de nous le prouver. (Membre de la direction de l’hôpital, Mali)
Étant donné que les membres de la famille n’étaient pas autorisé·e·s à accéder aux chambres d’hôpital, les infirmier·ière·s devaient effectuer toutes les tâches d’hygiène de base qui sont habituellement effectuées par la famille dans le contexte malien. D’autres mesures ont également été prises pour diminuer l’implication des familles dans diverses tâches à l’hôpital. Par exemple, le ministère de la Santé a engagé un service de restauration pour fournir trois repas quotidiens aux patient·e·s. Les travailleur·euse·s sociaux·ales de l’hôpital ont été chargé·e·s de distribuer de la nourriture en plus de leur mission de soutien psychologique. Pour aider les patient·e·s à surmonter leur sentiment de solitude au début de la première vague de Covid-19, l’hôpital a installé un écran de télévision dans une pièce qui servait de salle à manger. Cependant, l’utilisation de cet espace social a été interrompue à la suite d’un cambriolage.
Ainsi, en réponse aux restrictions des visites familiales, deux modèles de soutien institutionnel ont été mis en œuvre en France et au Mali. Le modèle malien était axé sur les patient·e·s, tandis que le modèle français était davantage axé sur les familles (Tableau 3).
Ré-impliquer la famille dans la relation de soins
En France, le principe d’interdiction des visites familiales a été préconisé dans les hôpitaux parisiens. Les prestataires de soins ont presque toujours indiqué qu’il était extrêmement difficile et douloureux d’empêcher les familles de venir voir leurs proches hospitalisé·e·s, en particulier en cas de Covid-19 grave et de décès. Certains départements, comme le SMIT, ont refusé l’interdiction des visites familiales. Ils autorisaient systématiquement plus d’un·e visiteur·euse par jour.
C’est compliqué. On a toujours laissé ouvert, parce que ce n’était pas normal qu’ils ne puissent pas venir voir leurs proches, mais il y a eu des négligences : ils venaient quand ils voulaient; on a exigé un enregistrement, et les familles devaient être habillées, les mesures préventives de l’hôpital, [mais] on a eu du mal à mobiliser l’équipe médicale, qui ne suit pas les règles, elle ne comprend pas. (Cadre de santé, SMIT, France)
Au Mali, ce type de tolérance a conduit les familles à reprendre leurs fonctions traditionnelles de soutien à leurs proches. Ce sont les dysfonctionnements du système institutionnel qui ont provoqué le retour de la famille au chevet des patient·e·s.
J’ai dit, si les soignants ne peuvent pas gérer le nettoyage du patient, j’irai et je le ferai. (Parent d’un patient confiné)
Au début, les prestataires de soins ont essayé de répondre aux nombreux besoins en soins infirmiers des malades dépendant·e·s. Cependant, cette dynamique s’est rapidement atténuée, car beaucoup d’entre eux et elles étaient réticent·e·s à effectuer des soins d’hygiène de base (ex., nettoyage des déchets, alimentation des malades dépendant·e·s). De plus, les retards cumulés de plusieurs mois dans les paiements des salaires des professionnel·le·s ont entraîné une frustration de ces dernier·ière·s. En cédant ces tâches aux familles, les agent·e·s se sont donné les moyens d’éviter un travail supplémentaire :
Nous ne pouvons pas interdire aux accompagnants [membres de la famille] de venir aux unités de triage, car il y a des médicaments qui doivent être achetés à la pharmacie du quartier. Ce sont eux qui nourrissent les patients, s’occupent d’eux, changent les draps, etc. S’ils sont chassés, qui fera ces tâches? (Médecin, Unité de triage, Mali)
Rôle clé des technologies dans l’exercice des fonctions familiales dans les hôpitaux
En France, lors de la première vague, les prestataires de soins ont utilisé des tablettes numériques fournies par l’hôpital pour faciliter les conversations entre les patient·e·s et leurs familles. Cependant, les professionnel·le·s ont souligné qu’il ne s’agissait pas d’un substitut à la présence réelle des familles, notamment en cas d’épisode de maladie grave ou de décès. Cela a été signalé en particulier par les services gériatriques, où l’utilisation des tablettes n’était pas appropriée et où les visites familiales étaient plus fréquentes.
Au Mali, les familles ont contacté directement leurs proches sans passer par les prestataires de soins, principalement en utilisant des téléphones mobiles. Ces contacts téléphoniques leur ont permis de discuter avec leurs proches hospitalisé·e·s et de vérifier régulièrement leur état de santé. De nombreuses familles se sont engagées dans la négociation de faveurs avec le personnel au profit de leurs proches hospitalisé·e·s après avoir écouté les plaintes de ces dernier·ière·s au téléphone. Ainsi, certaines familles n’ont pas hésité à payer des soignant·e·s pour que ces dernier·ière·s rendent des services à leurs proches malades :
Un patient m’a donné 50,000 francs, en un seul coup. Un autre m’a donné 30,000 francs. Au moment où je suis descendu [mon quart de travail], j’avais 120,000 francs. (Médecin, Unité de prise en charge Covid-19, Mali)
Ainsi, les restrictions des visites familiales ont été contournées par le personnel qui les a partiellement tolérées. En France, les familles ont été accueillies et soutenues, tandis qu’au Mali, elles ont été tenues à l’écart (unité de prise en charge des patient·e·s infecté·e·s par le SRAS-CoV-2) ou encouragées à prendre soin de leurs proches hospitalisé·e·s (unité de tri). Les restrictions des visites ont augmenté le recours aux technologies. En effet, dans les deux pays étudiés, la communication entre les patient·e·s et les familles a été facilitée grâce aux technologies. Au Mali, l’utilisation de ces technologies a également permis aux familles de recueillir les plaintes de leurs proches à distance et de les signaler au personnel.
Discussion
Contourner, négocier et réinventer la présence des familles
Les formes que prennent les visites familiales sont liées à des contextes spécifiques, mais la question fondamentale des familles se pose dans tous les contextes. Au Mali, les réponses institutionnelles pour atténuer les restrictions des visites familiales ont contraint les familles à vouloir être plus présentes, en raison de nombreuses lacunes dans les stratégies institutionnelles. En France, ces réponses étaient moins évidentes, car il n’y avait pas de politique réelle pour atténuer les effets de l’interdiction des visites, en dehors de la mise à disposition des tablettes.
Malgré les mesures visant à établir un modèle hospitalier excluant les familles, la présence de ces dernières s’est imposée de diverses manières au Mali et en France. Des stratégies de contournement de ces mesures ont été adoptées par le personnel (en France et au Mali) et les familles (au Mali). Les affrontements entre les stratégies d’adaptation des familles et les précautions de biosécurité et de surveillance prises par l’hôpital reflètent un conflit de logique. Ces affrontements entre logiques institutionnelles et familiales s’inscrivent souvent dans une relation contradictoire entre les « tactiques » familiales et les « stratégies » institutionnelles (Mboukou 2015). Les prestataires de soins ont toléré la présence des familles, tout en déployant des stratégies pour prendre en charge la santé mentale des familles (France) ou pour laisser les familles prendre le relai pour effectuer de nombreuses tâches (Mali).
Ainsi, la présence des familles crée des relations de pouvoir comprenant plusieurs pôles d’influence. Une source d’influence correspond à l’influence exercée par une catégorie sociale qui parvient à imposer des normes dominantes d’attitudes et de comportements aux autres. Les pôles d’influence ne sont pas entièrement opposés les uns aux autres, mais construisent plutôt un ordre négocié à l’hôpital. La rencontre entre ces deux pôles d’influences, les familles et l’autorité médicale, définit un contexte de négociation dans un cadre institutionnel plus large (Strauss 1978). Les négociations ont lieu entre les règles de contrôle établies par une autorité hiérarchique et les règles produites par les acteur·rice·s qui prennent des libertés avec ces règles (Tenza 2012). La gestion de la présence familiale à l’hôpital est un défi (Dodier 1992). Les négociations qui ne reposent sur aucun programme préétabli, prennent la forme d’une « gestion aléatoire des zones d’incertitude » (Jaffré 2009). Toutefois, de nombreux obstacles empêchent la relation de soins d’être une relation entièrement négociée (ex., absence de familles dans les unités de soins, connaissances limitées sur la maladie). Ces difficultés, qui limitent la capacité des patient·e·s et de leurs familles à s’engager dans un processus de négociation, ont été précédemment étudiées (Eberhart 2015).
Résilience absorptive et retour à l’ordre précédent
En réponse à la crise, plusieurs mesures novatrices ont été mises en place dans les deux pays, en particulier des dispositifs institutionnels d’aide aux patient·e·s, notamment pour faire face aux difficultés émotionnelles liées à l’isolement. Ces mesures peuvent soutenir ou s’opposer aux stratégies du personnel. Des innovations spécifiques ont également été notées, telles que les services diététiques fournis aux malades au Mali. Ces mesures visaient à réduire le rôle des familles dans les relations de soins et visaient à passer d’un modèle de relation tripartite (personnel – patient·e – famille) à un modèle bipartite basé sur la relation singulière personnel – patient·e. Malgré les efforts déployés pour s’ancrer dans ce modèle redéfini en matière de relations de soins, les deux hôpitaux étudiés ont montré une résilience marquée par un retour à l’ordre ancien, c’est-à-dire une relation de soins tripartite. Cette capacité adaptative, voire ré-adaptative, a été construite pour faire face à la crise dans une temporalité correspondant à la durée de l’épidémie. Elle a fortement contribué à l’humanisation des soins (France) et même au maintien des soins (Mali). Ainsi, cette adaptation a été propice à une résilience absorptive plutôt qu’à une résilience transformatrice basée sur des changements systémiques à long terme (Blanchet, Diaconu, et Witter 2020).
Les restrictions des visites familiales ont eu plusieurs répercussions. Un impact significatif a été l’augmentation de l’utilisation des téléphones mobiles par les familles au Mali et des tablettes par les familles en France. Au Mali, face à la chambre du ou de la patient·e, contrôlée par l’établissement médical, un espace de communication virtuel contrôlé par les familles a été mis en place. Cet espace a permis aux familles de reprendre leurs fonctions « traditionnelles » à l’hôpital (par exemple, réconforter les proches malades et recueillir leurs plaintes). Il a également permis aux familles d’avoir leur mot à dire sur la qualité des soins donnés aux patient·e·s, car les prestataires de soin étaient régulièrement rappelé·e·s à l’éthique des soins par les familles. Ailleurs, comme aux États-Unis, ce sont les prestataires de soins qui ont donné aux familles la possibilité de voir leurs proches hospitalisé·e·s dans les unités de soins intensifs Covid-19 au moyen d’applications téléphoniques (Tessier 2020). Ainsi, les technologies de l’information et de la communication (TIC) ont permis d’instaurer une communication entre les patient·e·s et leurs familles qui pouvaient, en retour, être leurs porte-paroles auprès des prestataires de soins comme cela a été observé dans le cas du Mali.
Les expériences du Mali et de la France pourraient être mutuellement bénéfiques. Au Mali, les enseignements tirés doivent permettre la prise de mesures nécessaires pour réduire l’implication de la famille dans certaines tâches, telles que les soins d’hygiène de base. En outre, dans le contexte africain en général, la réponse apportée au problème de santé mentale est quasi inexistante (Kastler 2011). En France, il est important de reconnaître que l’interdiction des visites familiales est une mesure qui a été perçue comme inacceptable, et pas seulement pour la fin de vie. Il est également important de promouvoir des mesures institutionnelles internes pour aider les patient·e·s à mieux faire face à l’isolement. Dans les unités de soins intensifs, où les restrictions de visite sont courantes, le renforcement de ce rôle institutionnel peut favoriser un modèle de soins centré sur le malade. Ce modèle devrait être fondé sur la disponibilité et la formation du personnel qui délivre les soins et sur des valeurs telles que la compassion et la volonté de communiquer (Riley et al. 2014).
Conclusion
Nous avons analysé les stratégies adoptées par le personnel et les familles confrontées aux restrictions soudaines des visites familiales. Ces restrictions de visites imposées par les établissements de santé conduisent à l’isolement des patient·e·s. Face aux mesures institutionnelles imposant des restrictions aux visites familiales, les personnels de santé ont été moins rigoureux, voire tolérants, dans leur application. Ils ont contourné les normes officielles à plusieurs reprises. Le système officiel visant à assurer un isolement strict crée des tensions dues aux multiples contradictions entre la logique biomédicale, d’une part, et les sentiments humains exprimés par les prestataires de soins et les familles, tels que la compassion ou le devoir de solidarité envers les malades, d’autre part. Outre de nombreuses particularités contextuelles, cette polarisation a été une contradiction constante dans les deux hôpitaux étudiés. Toutefois, face aux interdictions et restrictions des visites familiales, des compromis spécifiques à chaque contexte social ont été mis en place. En France comme au Mali, les stratégies mobilisées par les familles et le personnel ont aidé les patient·e·s à se sentir moins isolé·e·s. Les données des deux hôpitaux suggèrent que l’application mécanique des protocoles nationaux ou hospitaliers conduit à une impasse. Ces protocoles doivent intégrer une dimension beaucoup plus humanisante qui peut être facilitée grâce à l’implication des familles des patient·e·s.
Références
Blanchet, Karl, Karin Diaconu, et Sophie Witter. 2020. « Comprendre la résilience des systèmes de santé ». In. Springer. https://doi.org/10.1007/978-3-030-33812-1_6.
Chabrol, Fanny, et Janina Kehr. 2020. « L’Hôpital Multiple: Introduction ». Somatosphère: Science, médecine et anthropologie, 17 novembre 2020 : [9 p. en ligne]. https://somatosphere.net/2020/hospital-multiple-introduction.html/.
Desclaux, Alice, et Khoudia Sow. 2015. « ‘Humaniser’ les soins dans l’épidémie d’Ebola? Les tensions dans la gestion du care et de la biosécurité dans le suivi des sujets contacts au Sénégal ». Anthropologie & Santé. Revue internationale francophone d’anthropologie de la santé, no11 (novembre). https://doi.org/10.4000/anthropologiesante.1751.
Dodier, Nicolas. 1992. « Jean Peneff: L’Hôpital en urgence. Étude par observation participante ». Sciences sociales et santé 10(3): 119‑23.
Eberhart, Joséphine. 2015. « Les négociations du soin. Les professionnels, les malades et leurs proches, sous la direction de Simone Pennec, Françoise Le Borgne-Uguen, et Florence Douguet, Presses universitaires de Rennes, coll. Le sens social, 2014 ». Revue française des affaires sociales, no4: 143‑47. https://doi.org/10.3917/rfas.154.0143.
Fainzang, Sylvie. 2006. La relation médecins-malades: information et mensonge. Paris : PUF. https://journals.openedition.org/faceaface/217.
Frimpong, Shadrack Osei, et Elijah Paintsil. 2023. « Engagement communautaire dans les épidémies d’Ebola en Afrique subsaharienne et implications pour la lutte contre la COVID-19: Une revue de portée ». Journal international des maladies infectieuses: IJID: Publication officielle de la Société internationale des maladies infectieuses 126 (janvier): 182‑92. https://doi.org/10.1016/j.ijid.2022.11.032.
Fumagalli, Stefano, Lorenzo Boncinelli, Antonella Lo Nostro, Paolo Valoti, Giorgio Baldereschi, Mauro Di Bari, Andrea Ungar, et al. 2006. « Réduction des complications cardio-circulatoires avec une politique de visite sans restriction dans une unité de soins intensifs: Résultats d’un pilote, essai aléatoire ». Circulation 113(7): 946‑52. https://doi.org/10.1161/CIRCULATIONAHA.105.572537.
Gruénais, M.E. 1990. « Le malade et sa famille. Une étude de cas à Brazzaville ». Sociétés, développement et santé, 257‑72. Paris: Ellipses/Aupelf. https://www.researchgate.net/publication/32980767_Le_malade_et_sa_famille_une_etude_de_cas_a_Brazzaville.
Hendrickson, S.L. 1987. « Changements de pression intracrâniens et présence familiale ». Journal of Neuroscience Nursing 19(1): 14‑17. https://doi.org/10.1097/01376517-198702000-00003.
Jaffré, Yannick. 2009. La bataille des femmes: analyse anthropologique de la mortalité maternelle dans quelques services d’obstétrique d’Afrique de l’Ouest. Les Éditions Faustroll.
Jaffré, Yannick (dir.). 2019. Enfants et soins en pédiatrie en Afrique de l’Ouest. Hommes et sociétés. Paris: Karthala.
Jaffré, Yannick, et Abdoulaye Guindo. 2013. « On ne s’occupe pas assez d’eux » : Anthropologie d’un dispositif de soins pédiatriques en Afrique de l’Ouest (note de recherche). Anthropologie et Sociétés 37 (janvier): 157. https://doi.org/10.7202/1024084ar.
Kastler, Florian. 2011. « La santé mentale en Afrique : un défi oublié ou une réponse institutionnelle inadaptée ? », Dominique Kerouedan éd., Santé internationale. Les enjeux de santé au Sud. Presses de Sciences Po, 169-177. https://doi.org/10.3917/scpo.kerou.2011.01.169
Long, Debbi, Cynthia Hunter, et Sjaak van der Geest. 2008. « Quand le champ est un quartier ou une clinique: Ethnographie hospitalière ». Anthropologie & Médecine 15 (2): 71‑78. https://doi.org/10.1080/13648470802121844.
Mboukou, Serge. 2015. « Entre stratégie et tactique ». Le Portique. Revue de philosophie et de sciences humaines, no 35 (mars). https://doi.org/10.4000/leportique.2820.
N’koué Sambiéni, Emmanuel, Nouratou Danko, et Valéry Ridde. 2015. « La Fièvre hémorragique à Virus Lassa au Bénin en 2014 en contexte d’Ebola: une épidémie révélatrice de la faiblesse du système sanitaire ». Anthropologie & Santé. Revue internationale francophone d’anthropologie de la santé, no11 (novembre). https://doi.org/10.4000/anthropologiesante.1772.
Palinkas, Lawrence, Sarah Horwitz, Carla Green, Jennifer Wisdom, Naihua Duan, et Kimberly Hoagwood. 2013. « Échantillonnage ciblé pour la collecte et l’analyse qualitatives de données dans le cadre de la recherche sur la mise en œuvre de méthodes mixtes ». Administration et politique en santé mentale 42 (novembre). https://doi.org/10.1007/s10488-013-0528-y.
Ridde, Valéry, Lara Gautier, Christian Dagenais, Fanny Chabrol, Renyou Hou, Emmanuel Bonnet, Pierre-Marie David, et coll. 2021. « Apprendre de la résilience de la santé publique et des hôpitaux à la pandémie du SRAS-CoV-2: Protocole pour une étude de cas multiple (Brésil, Canada, Chine, France, Japon et Mali) ». https://doi.org/10.21203/rs.3.rs-177881/v1.
Riley, Bettina H., Joseph White, Shannon Graham, et Anne Alexandrov. 2014. « Visite de l’unité de soins intensifs traditionnelle/restrictive vs patiente: Perceptions des membres de la famille des malades, des médecins et des infirmières ». American Journal of Critical Care 23(4): 316‑24. https://doi.org/10.4037/ajcc2014980.
Schnitzler, Marie. 2014. « Le rôle de l’entourage au sein de l’hôpital africain: une thématique négligée? » Sciences sociales et santé 32(1): 39‑64. https://doi.org/10.1684/sss.2014.0103
Strauss, Anselm L. 1978. Négociations: Variétés, contextes, processus et ordre social. Jossey-Bass.
Tenza, Margot. 2012. « Négociation ». Dans Les concepts en sciences infirmières, 220‑22. Hors collection. Toulouse: Association de Recherche en Soins Infirmiers. https://doi.org/10.3917/arsi.forma.2012.01.0220.
Tessier, Laurence. 2020. « COVID, la mort en FaceTime ». L’Homme. Revue française d’anthropologie, no234235 (octobre): 33‑50. https://doi.org/10.4000/lhomme.37072
Therrien, M.-C. 2010. « Stratégies de résilience et infrastructures essentielles », Télescope 16(2): 154-171. https://www.researchgate.net/publication/267394070_Strategies_De_Resilience_Et_Infrastructures_Essentielles.
Wendlandt, Blair, Mary Kime, et Shannon Carson. 2022. « L’impact des restrictions des visiteurs familiaux sur les travailleurs de la santé dans les unités de soins de santé pendant la pandémie de COVID-19 ». Intensive and Critical Care Nursing 68 (février): 103123. https://doi.org/10.1016/j.iccn.2021.103123.
Zaman, Shahaduz. 2013. « L’hôpital en tant que microcosme de la société: Ethnographie d’un hôpital bangladais ». Anthropologie et Sociétés 37(3): 45. https://doi.org/10.7202/1024078ar.
- Ce chapitre est une traduction adaptée de l’article Abdourahmane Coulibaly, Fanny Chabrol, Laurence Touré, Renyou Hou, Boubacar Sidiki Ibrahim Dramé, Kate Zinszer, Valéry Ridde. 2023. « Responses to Hopital Restrictions on Family Visits during the COVID-19 Epidemic in Mali and France ». Health Systems & Reform 9(2). DOI: 10.1080/23288604.2023.2241188. ↵

